Есть ли жизнь после панкреонекроза
Обновлено: 03.07.2024
Панкреонекроз - воспалительно-некротический процесс в поджелудочной железе.
Панкреонекрозом называют смерть и распад тканей поджелудочной железы, что развивается на фоне острого воспалительного процесса. Чаще всего он является осложнением острого панкреатита. Это терминальное состояние, очень опасное для жизни и здоровья человека, поэтому требует немедленной госпитализации.
Основная опасность в ферментах, которые содержатся в поджелудочной железе. Это чрезвычайно активные вещества, которые могут растворять белки и другие биологические полимеры до простейших субстанций. К тому же появляется очень тяжелая системная воспалительная реакция.
Часто панкреонекроз приводит к так называемому ДВС-синдрому (диссеминированному внутрисосудистому свертыванию), когда кровь начинает сворачиваться прямо в сосудах, что приводит к полиорганной недостаточности и множеству других осложнений.
Симптомы панкреонекроза
Развитие клиники панкреонекроза происходит в три этапа. Этому состоянию может предшествовать гнойный панкреатит, острый алкогольный панкреатит, билиарный панкреатит, геморрагический панкреатит. На первом этапе активное размножение бактерий в поджелудочной железе вызывает выраженную токсинемию и усиление панкреатической ферментативной активности. Пациента беспокоят лихорадка, рвота, неустойчивость стула. На втором этапе заболевания происходит гнойное и ферментативное расплавление тканей железы с формированием одной или нескольких каверн. На последней стадии воспалительный процесс распространяется на окружающие ткани, приводя к полиорганной недостаточности и смерти больного.
Заболевание имеет острое начало, обычно пациенты четко связывают появление первых симптомов с погрешностями в диете и приемом алкоголя. Около 70% больных поступают в стационар в состоянии сильного алкогольного опьянения, что говорит об очень быстром развитии патологических изменений в поджелудочной железе.
Первым симптомом обычно выступает острая опоясывающая боль, иррадиирующая в левую половину живота и поясницы, левое плечо. Безболевых форм панкреонекроза не бывает. Между выраженностью болевого синдрома и тяжестью некроза поджелудочной железы существует прямая зависимость. Распространение деструктивных изменений на нервные окончания приводит к постепенному уменьшению болевого синдрома, в сочетании с сохраняющейся интоксикацией это является плохим прогностическим признаком.
Через некоторое время после появления боли развивается неукротимая рвота, не связанная с приемом пищи и не приносящая облегчения. В рвотных массах содержится желчь, сгустки крови. Из-за рвоты развивается дегидратация, проявляющаяся сухостью кожи и слизистых, язык обложен, постепенно снижается темп диуреза. Развивается метеоризм кишечника, перистальтика ослаблена, отмечается задержка газов и стула. Интоксикация и дегидратация сопровождаются лихорадкой.
Токсемия, колебания уровня глюкозы в крови, гиперферментемия приводят к поражению головного мозга и развитию энцефалопатии, которая выражается спутанностью сознания, возбуждением, дезориентацией, вплоть до развития комы (примерно у трети пациентов).
Прогрессирование воспалительного процесса приводит к значительному увеличению поджелудочной железы в размерах, формированию инфильтрата в брюшной полости. Уже к пятым суткам от начала заболевания инфильтрат можно не только пропальпировать, но и увидеть невооруженным глазом. В проекции поджелудочной железы появляется гиперестезия кожи.
Осложнения
Указанные патологические сдвиги в организме приводят к формированию полиорганной недостаточности на фоне тяжелого токсического гепатита, нефрита, кардита, дыхательных нарушений. Панкреонекроз может осложняться шоком, перитонитом, абсцессом брюшной полости, желудочно-кишечными кровотечениями.
Из местных осложнений часто встречаются абсцесс, киста или ложная киста поджелудочной железы, ферментная недостаточность, фиброз поджелудочной железы, флегмона забрюшинной клетчатки, язвы ЖКТ, тромбоз воротной и мезентериальных вен.
МКБ-10

![Случай из практики: Панкреонекроз]()
Практика
Пациент №1
Впервые с острым панкреатитом я столкнулся в январе 2010 года, когда перешел ещё на первом году ординатуры работать в экстренное отделение из гнойного, где начинал свою деятельность.
Случилось это аккурат после новогодних праздников, числа 7 или 8. Поступил молодой пациент, лет 35, после обильного застолья. Несколько дней назад у него был день рождения, и остановиться он смог, с его же слов, только накануне поступления.
И остановился то, потому что стало невыносимо плохо. Беспокоили как раз те самые симптомы, что описаны выше: выраженные опоясывающие боли в верхней половине живота, тошнота, многократная рвота, не приносящая облегчения, повышение температуры тела. В связи с ухудшением состояния жена вызвала скорую помощь и пациента привезли к нам.
Сразу после поступления пациента и стандартного обследования по приёмному покою он был поднят в реанимационное отделение и начато массивное лечение.
В дело пошла инфузионная терапия (восполнение дефицита жидкости и дезинтоксикация), антибиотики, препараты, уменьшающие выработку ферментов в поджелудочной и разрушающие те, что уже всосались в кровь, и много чего еще.
Но, не смотря на проводимое лечение, состояние его усугублялось. На вторые сутки после поступления в брюшной полости появился выпот (жидкость). Выставили показания к операции – видеолапароскопии.
Под общим наркозом в надпупочной области через небольшой прокол завели видеокамеру и осмотрели брюшную полость. В обеих подвздошных областях завели ещё два дополнительных манипулятора. Отмыли брюшную полость от выпота, богатого протеолитическими ферментами поджелудочной железы, поставили кучу трубок для дренирования и на этом операцию закончили.
В сальниковую сумку к ложу поджелудочной железы не полезли, так как посчитали, что еще не время. Но её время настало совсем скоро, дня через два – когда взяли уже на большую операцию, разрезом.
Показания к операции выставили, потому что состояние становилось только хуже. Температура тела оставалась высокой, сохранялись воспалительные изменения в общем анализе крови и повышение уровня амилазы в биохимическом. Появилась жидкость в сальниковой сумке по данным УЗИ.
На операции выявили практически полное разрушение поджелудочной железы. Объём операции сейчас уже точно не вспомню, но закончилась она установкой большого количества трубок для промывания и дренирования и установкой резиново-марлевых тампонов.
К сожалению, наши усилия не увенчались успехом и пациент погиб через дней пять после поступления. Причина смерти – полиорганная недостаточность.
Вот такая это тяжелая и опасная болезнь, смертность от которой даже в лучших больницах остаётся еще крайне высокой, не смотря на совершенствование оперативных приемов, успехов реаниматологии и фармакологии.
Но, конечно, далеко не всегда эта болезнь завершается так неудачно. Вот, один пример более успешного клинического случая.
Пациент №2
Дело было в том же 2010 году, и ситуация была схожей. Поступил мужчина, 50 лет, тоже после длительного злоупотребления. А был он, кроме всего прочего, еще и мужем одной знакомой нашего заведующего.
Поступал он в наш стационар уже не впервые, и всегда как-то всё обходилось консервативными мероприятиями. А в этот раз не обошлось: плохие анализы, жидкость в брюшной полости. Это была одна из первых лапароскопий, которые мне доводилось делать.
Как и в предыдущем примере, операцию закончили осмотром, санацией и дренированием. Но в отличие от первого примера, этих мер в купе с активным консервативным лечением хватило для выздоровления.
Учитывая, что пациент очень уж любил выпить, нам пришлось пойти ещё на одну «штуку». С его согласия, мы ему вшили в спину препарат, который при злоупотреблении алкоголем нарушал его выведение и мог привести к смерти.
Но учитывая то, что у нас не было сертификатов на подобный вид деятельности – пришлось пойти на хитрость. Взяв с него согласие (всё серьёзно – по установленной форме, с заявлением на имя главного врача), я под местной анестезией сделал небольшой разрез на спине, потыкал в рану зажимом, будто устанавливаю таблетки, и зашил её обратно.
Насколько знаю, театр сработал и он не пил несколько последующих лет.
Пишите комментарии – мне всегда интересна обратная связь, и подписывайтесь на мой канал в Telegram.
Панкреонекроз – деструктивное заболевание поджелудочной железы, являющееся осложнением острого панкреатита и приводящее к развитию полиорганной недостаточности. К проявлениям панкреонекроза относят острую опоясывающую боль в животе, упорную рвоту, тахикардию и энцефалопатию. Лабораторная диагностика предполагает определение уровня альфа-амилазы; инструментальная – проведение обзорной рентгенографии брюшной полости, УЗИ, КТ и МРТ поджелудочной железы, РХПГ, диагностической лапароскопии. Лечение включает в себя консервативные мероприятия (угнетение протеолитических ферментов, восстановление оттока соков поджелудочной железы, дезинтоксикацию и обезболивание) и оперативное вмешательство.
Панкреонекроз. Вторая неделя острого панкреатита.
Панкреонекроз развивается у 1/5 больных панкреатитом, когда сумма баллов по шкале Рэнсона превышает 3, а по шкале APACHE II — больше 8. Динамическая КТ с контрастным усилением — лучший метод в диагностике панкреонекроза; она должна быть выполнена у пациентов, состояние которых не улучшается к концу 1-й недели заболевания.
КТ в этой стадии служит также базисным исследованием для сравнения с последующими изображениями поджелудочной железы, паренхима которой в случае некроза не накапливает контрастный препарат; и объем некроза может быть определен в сравнении с хорошо перфузируемой неповрежденной части железы.
Как только панкреонекроз распознан, вам предстоит ответить на два вопроса
• Является ли панкреонекроз инфицированным?
• Показана ли операция, и если да — то какая?

В начале 2-й недели вероятность инфицирования крайне мала, но постепенно нарастает, достигая пика на 3-й неделе. Поскольку на основании только клинических данных трудно понять, является некроз стерильным или инфицированным, необходимы дополнительные исследования. Пузырьки газа, которые видны на обзорной рентгеноскопии(графии) брюшной полости или КТ у пациентов, являются патогномоничным признаком инфицирования. Если пузырьки газа не видны, необходима тонкоигольная аспирация некротической ткани под контролем КТ с целью бактериального посева и окраски по Граму.
Бактериальное инфицирование панкреатического или перипанкреатического некроза представляет смертельную опасность, если остается нелеченым, и, следовательно, служит абсолютным показанием к операции.
Как лечить неинфицированный панкреонекроз? Вопрос неоднозначен. С одной стороны массивный стерильный панкреонекроз протекает тяжело и даже может привести к смерти или обусловить вторичное инфицирование. С другой стороны, мы знаем, что стерильный некроз может разрешиться самостоятельно. Неясно, однако, могут ли довольно большие некротизированные участки паренхимы (более половины железы) поддаться консервативной терапии? Эта неопределенность обусловливает различные подходы к лечению.
Ранее производились попытки радикальной резекции поджелудочной железы, ценой им было резкое увеличение осложнений и летальности. При этом часто иссекалась и нормальная паренхима железы, так как и хирурги и рентгенологи переоценивали зону распространения панкреонекроза.
Были и сторонники другой тактики, которые настаивали на продолжении консервативного лечения, насколько это возможно, ожидая четкой демаркации некротизированной ткани, чтобы облегчить возможную операцию. Мы занимаем промежуточную позицию, оставляя хирургическое вмешательство для случаев несомненного инфицирования или ухудшения состояния пациента на фоне «максимальной поддерживающей терапии» даже при отсутствии документированного подтверждения инфекции. «Стабильному» пациенту со стерильным панкреонекрозом периодически проводят КТ и тонкоигольную аспирацию. Операция становится необходимой на 3—4-й неделе, если инфекция не поддается антибактериальной терапии, а состояние пациента не улучшается.
Когда возникает панкреонекроз?
Обычно это происходит после праздников и застолий, когда человек потребляет много еды, в частности жирной, а также алкоголя. Симптомы возникают не сразу, а спустя несколько дней после алкогольного эксцесса. Хотя встречаются и молниеносные формы, когда от начала появления первых симптомов до смерти проходит совсем мало времени. Таким образом, на 1-4 день возникают такие признаки заболевания:- Болевой синдром. Для него характерна приступообразная боль в верхней части живота, что называется, «под ложечкой». Обычно эпицентр боли находится по средней линии, но в зависимости от того, какая часть железы страдает, могут отмечаться больше в левом (хвост) или правом подреберье (головка). Иногда может отдавать даже в грудь, руку, спину и быть опоясывающей.
- Повышенная температура тела – свидетельствует о системной воспалительной реакции, которая является ответом организма на распад тканей поджелудочной железы. Это состояние сопровождается головной болью и слабостью, снижением аппетита.
- Тошнота и рвота – признаки общей интоксикации организма. Они появляются, когда не может нормально функционировать пищеварительная система. Признак острого панкреатита – невозможно употребить еду, потому что пищеварение не происходит и все съеденное вырывается через несколько часов.
Да, аппетита при этой патологии, как правило, совсем нет.
Если такие симптомы присущи больному, следует незамедлительно вызвать скорую помощь, не занимаясь самолечением и пролонгацией госпитализации.
Единственное, что можно назначить пациенту – голод (ни пить, ни есть), холод (положить что-то холодное, обернутое в полотенце, на живот) и покой (постельный режим). Довольно сложно вывести больного из этого состояния, но при правильном лечении – возможно.
Основной причиной того, что в основном панкреатитом страдают мужчины, а не женщины, являются его пусковые факторы: злоупотребление жирной и жаренной пищей, алкоголем, наличие желчнокаменной болезни.
Обратить внимание на панкреатит стоит, ведь:
- От начала приступа до терминального состояния может пройти совсем мало времени (при молниеносном течении) – часто его совсем не остается на диагностику и назначение адекватного лечения;
- Симптомы крайне острые и сильно ухудшают самочувствие пациента, делая его практически беспомощным;
- Острое воспаление железы приводит к его «самоперевариванию», когда ферменты железы начинают разрушать её (панкреонекроз). Это сопровождается очень высокой летальностью, которая превышает 50 - 70%. Спасти человека в таком положении крайне сложно.
Общие сведения
Панкреонекроз является наиболее тяжелым осложнением панкреатита, поражает в основном молодых трудоспособных людей, составляет 1% всех случаев острого живота. В основе патогенеза панкреонекроза лежит сбой механизмов внутренней защиты поджелудочной железы от разрушающего действия панкреатических ферментов.
В последнее время в России увеличивается количество острых панкреатитов – данная патология выходит на второе место после острого аппендицита в хирургических стационарах. Также растет и число деструктивных форм панкреатита, в частности панкреонекроза - до 20-25%. В разных клиниках летальность при деструкции поджелудочной железы достигает 30-80%. Ведущий способ снижения летальности при некрозе поджелудочной железы – своевременная диагностика, госпитализация и раннее начало патогенетического лечения.
Прогноз и профилактика
Составление прогноза для пациентов с панкреонекрозом является очень сложной задачей, так как зависит от многих обстоятельств. Значительно ухудшается прогноз при наличии одного или нескольких из следующих факторов: возраст более пятидесяти пяти лет, лейкоцитоз более 16х10 9 /л, гипергликемия, гипокальциемия, метаболический ацидоз, артериальная гипотензия, повышение уровня мочевины, ЛДГ и АСТ, значительные потери жидкости из кровеносного русла в ткани. Наличие семи из указанных критериев обеспечивает 100% летальность пациента. Профилактика панкреонекроза заключается в своевременном обращении за медицинской помощью, раннем начале лечения, в том числе и хирургического.
Интраоперационная ревизия и выделение инфильтрированных тканей может привести к профузному кровотечению и диффузной кровоточивости. Поэтому приходится манипулировать на ограниченных участках с учетом точной топической диагностики.
Кровотечение при оперативной санации локализованных очагов у больных пожилого и старческого возраста отмечается в 15% случаев, при чрескожном дренировании — лишь в 2%. Помимо этого во время традиционного вмешательства в 4% случаев выявляется ятрогенное повреждение полых органов. При пункционном же варианте лечения это происходит в 3,7% наблюдений.
Чрескожное дренирование внебрюшинным доступом с повреждением толстой кишки не приводит к фатальным последствиям. Проведение дренажа через стенки желудка может быть запланированным ввиду особенностей расположения очага в сальниковой сумке и также не сопровождается тяжелыми осложнениями.
В послеоперационном периоде лечение пациентов с гнойными осложнениями панкреонекроза комплексное, включает направленную антибактериальную терапию, а также консервативные мероприятия, способствующие нормализации функции легких, печени, почек, кишечника. Проводится коррекция водно-электролитных нарушений, нормализация белкового обмена и иммунокоррекция.
После операции по поводу абсцессов почти у каждого десятого пациента преклонного возраста формируются наружные кишечные свищи. Высокие тонкокишечные свищи приводят к трудно- или некорригируемым потерям жидкости и электролитов.
При щадящей санации подобное осложнение диагностируется в 2% наблюдений.
После чрескожного пункционного дренирования локализованного гнойного очага кишечные свищи, как правило, не сопровождаются наружными потерями и обнаруживаются лишь при рентгенологической фистулографии.
У трети больных в послеоперационном периоде образуются наружные панкреатические свищи. При пункционной санации это наблюдается лишь у каждого шестого пациента. В половине наблюдений отмечается поступление панкреатического сока наружу.
Стойкие панкреатические свищи, сформированные после лапаро- и люмботомий, требуют хирургического закрытия при неэффективности консервативного лечения с применением сандостатина (стиламина, октреотида). Подобные свищи не истощающие.
При лечении инфицированного панкреонекроза возможно образование желудочных, желчных и бронхиальных свищей. Желчные, желудочные, толстокишечные свищи (за исключением губовидных) склонны к самостоятельному закрытию.
После вмешательств, проводимых по поводу осумкованных гнойников, возможны аррозивные кровотечения: наружные (в послеоперационную рану) и внутренние (в полость кисты, желудочно-кишечный тракт).
При комплексном пункционном лечении распространенного гнойного поражения забрюшинной клетчатки у больных пожилого и старческого возраста значительно реже выявляются наружные аррозивные кровотечения.
Видеоскопическая санация сопровождается данным осложнением лишь в 10% случаев, при открытых операциях и запланированных реоперациях — почти у каждого второго. Кишечные свищи при указанных вариантах лечения выявляются соответственно в 20, в 32 и 37%. При распространенном поражении забрюшинной клетчатки панкреатические свищи диагностируются у каждого третьего больного, независимо от применяемого варианта хирургического лечения.
При профузном аррозивном кровотечении безальтернативно оперативное лечение. Вмешательство при этом направлено на обнаружение источника кровотечения и гемостаз.
При очаговом процессе прогноз результатов лечения панкреонекроза у лиц преклонного возраста благоприятный.
При субтотальном и тотальном поражении поджелудочной железы после завершения лечения у 38% выживших пациентов отмечаются нарушения углеводного обмена, что требует инсулинотерапии.
Почти у 70% больных после перенесенного панкреонекроза появляются признаки ферментативной недостаточности, подтверждающиеся лабораторно и клинически.
Таким образом, диагностика, лечение и выбор оптимальной хирургической тактики при остром панкреатите у больных пожилого и старческого возраста остаются актуальными задачами. Данное полиэтиологическое заболевание, как правило, сопровождается явлениями полиорганной недостаточности и требует интенсивной коррекции в условиях отделения реанимации. Развитие панкреонекроза на фоне имеющейся сопутствующей соматической патологии осложняется синдромом взаимного отягощения, что существенно отражается на результатах лечения.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Диагностика
Осмотр пациента должен осуществляться совместно гастроэнтерологом, хирургом, реаниматологом. Наличие панкреонекроза предполагает крайнюю тяжесть состояния пациента, поэтому во всех случаях рекомендуется госпитализация в отделение интенсивной терапии. В отделении производится постоянное определение ферментов поджелудочной железы в крови и моче. Плохим прогностическим признаком является прогрессирующий рост уровня амилазы либо резкий скачок данного показателя.
При физикальном осмотре отмечается вздутие живота, на боковых поверхностях передней брюшной стенки и пояснице появляются синюшные пятна (проявление внутренних гематом, кровоизлияний в мягкие ткани). Кожные покровы землисто-бледные или желтушные, мраморные, холодные. Тахикардия, артериальная гипотония, учащенное поверхностное дыхание являются признаком тяжелой интоксикации. Диагноз подтверждается с помощью:
- Рентгенодиагностики. Обзорная рентгенография органов брюшной полости позволяет выявить косвенные признаки воспалительного процесса. Введение контрастного вещества может дать возможность визуализировать фистулы поджелудочной железы. Исследовать состояние выводящих протоков поджелудочной железы, выявить причину застоя панкреатического сока позволяет ретроградная холангиопанкреатография.
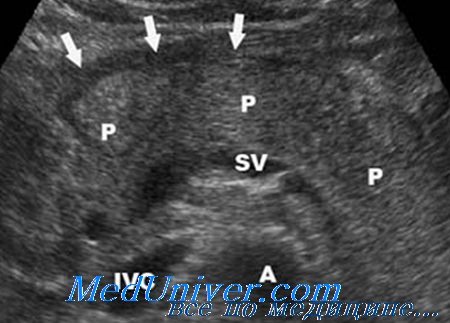
- УЗИ-диагностики.Ультрасонография поджелудочной железы и желчных путей указывает на наличие камней в желчевыводящих протоках, увеличение и изменение структуры железы, анэхогенные очаги некроза в полости живота.
- Томографической диагностики. Более детально визуализировать патологические изменения можно с помощью МРТ поджелудочной железы, МРПХГ, компьютерной томографии.
- Диагностической операции. В сложных случаях проводится диагностическая лапароскопия – наиболее точный способ визуализации и постановки диагноза, оценки состояния поджелудочной железы и окружающих тканей и органов.
Дифференциальный диагноз проводят с кишечной непроходимостью, острыми воспалительными заболеваниями аппендикса, желчного пузыря, желчной коликой, перфорацией полого органа, тромбозом мезентериальных сосудов, инфарктом миокарда, разрывом аневризмы брюшной аорты.

Классификация
В зависимости от того, какие повреждающие механизмы лидируют в патогенезе, выделяют жировую, геморрагическую и смешанную формы панкреонекроза.
- Жировая форма. Если преобладает повышение активности липазы, происходит разрушение жировой ткани поджелудочной железы. Липаза попадает за пределы панкреатической капсулы, вызывая появление очагов некроза в большом и малом сальнике, листках брюшины, брыжейке, внутренних органах. Жировая форма панкреонекроза обычно оканчивается развитием тяжелейшего химического асептического перитонита, полиорганной недостаточности.
- Геморрагическая форма. В случае же преобладания микроциркуляторных нарушений развивается спазм сосудов поджелудочной железы, приводящий к быстрому нарастанию отека паренхимы. В течение нескольких часов или дней токсемия постепенно приводит к парезу сосудистой стенки, расширению сосудов и замедлению кровотока в тканях железы. Все это способствует повышенному тромбообразованию, а в дальнейшем – развитию ишемического некроза. Активация эластазы вызывает разрушение сосудистой стенки сначала в толще поджелудочной железы, затем и в других органах. В конечном итоге это ведет к геморрагическому пропитыванию панкреас, кровоизлияниям во внутренние органы и забрюшинную клетчатку. Признаком геморрагического панкреонекроза является выпот в брюшную полость с примесью крови.
- Смешанная форма. Если активность эластазы и липазы находятся примерно на одном уровне, развивается смешанная форма панкреонекроза. В этом случае явления жирового некроза и геморрагической имбибиции выражены одинаковы. При панкреонекрозе также значительно повышается уровень альфа-амилазы, однако в патогенезе этот факт не играет никакой роли. Измерение уровня амилазы имеет только клиническое значение.
Лечение панкреонекроза
Консервативная терапия
Лечение панкреонекроза начинают с обеспечения полного покоя воспаленной поджелудочной железе. Исключаются физические нагрузки, энтеральное питание, может назначаться промывание желудка прохладными растворами. Основными направлениями лечения являются обезболивание, обезвреживание протеолитических ферментов, дезинтоксикационная терапия.
- Аналгезия. Адекватное обезболивание включает в себя введение анальгетиков (при необходимости - наркотических), спазмолитиков, рассечение капсулы поджелудочной железы, новокаиновые блокады. Уменьшение отека железы под влиянием диуретиков приводит к угасанию болевого синдрома (так как ведет к ослаблению натяжения панкреатической капсулы).
- Инфузионная терапия. Дезинтоксикация проводится большим количеством инфузионных растворов под контролем диуреза. В инфузионный раствор добавляют апротинин. Обязательно назначаются антигистаминные препараты.
- Антибиотикотерапия. С целью профилактики гнойных осложнений проводится антибактериальная терапия антибиотиками широкого спектра действия. Симптоматическое лечение включает в себя противошоковые мероприятия, восстановление функции других органов и систем.
Хирургическое лечение
Практически во всех случаях развития панкреонекроза требуется проведение хирургического лечения для восстановления оттока панкреатических соков, удаления некротических масс (некрэктомия поджелудочной железы). В первые пять суток от начала патологического процесса проводить оперативное вмешательство не рекомендуется, так как в эти сроки еще невозможно оценить уровень некроза, зато повышается риск вторичного инфицирования и послеоперационных осложнений.
На этапе гнойного воспаления в брюшной полости могут использоваться разнообразные методики (пункционные, лапароскопические, лапаротомные) восстановления оттока из протоков поджелудочной железы; устранения некротических масс, воспалительного и геморрагического экссудата; остановки внутрибрюшного кровотечения. Для улучшения состояния внутренних органов может потребоваться дренирование брюшной полости.
Патогенез
В основе патогенеза панкреонекроза лежит нарушение местных защитных механизмов поджелудочной железы. Обильный прием пищи и алкоголя приводит к значительному усилению внешней секреции, перерастяжению протоков поджелудочной железы, нарушению оттока панкреатических соков. Повышение внутрипротокового давления провоцирует отек паренхимы, разрушение ацинусов поджелудочной железы, преждевременную активацию протеолитических ферментов, которые и приводят к массивному некрозу ткани железы (самоперевариванию).
Активация липазы вызывает некроз жировых клеток, эластазы – разрушение сосудистой стенки. Активированные ферменты и продукты распада тканей, благодаря воздействию эластазы, попадают в кровоток, оказывая токсическое действие на все органы и ткани. В первую очередь страдают печень, почки, сердце, головной мозг.
Причины панкреонекроза
Причинами развития, как панкреатита, так и панкреонекроза, обычно являются нарушения диеты и эпизодический прием алкоголя. Исследования в области гастроэнтерологии показали, что панкреонекрозами обычно страдают люди, не склонные к постоянному употреблению алкоголя. Тем не менее, в подавляющем большинстве случаев началу панкреонекроза предшествует эпизод употребления спиртного в больших количествах. У пациентов, страдающих хроническим алкоголизмом, практически всегда развивается хронический панкреатит, редко осложняющийся панкреонекрозом. Первые признаки заболевания могут появиться спустя часы или сутки после действия провоцирующих факторов.
Читайте также:


