Pcos syndrome что это
Обновлено: 05.07.2024

В понимании многих людей диагноз синдром поликистозных яичников (СПКЯ) ассоциируется со вполне определенным представлением «эндокринной болезни».
Во многих источниках категоричная информация об СПКЯ сопровождается изображениями или фотографиями измененных яичников, не имеющими никакого отношения к этому синдрому, и формирующими искаженное представление о структуре яичников при СПКЯ.
Такое понимание является весьма поверхностным и дает начало ряду серьезных последствий, включающих, кроме прочего, избыточное потребление услуг диагностики, избыточное лечение, бесполезный стресс, отвлечение внимания от действительно важных вопросов и игнорирование ценных возможностей позаботиться о себе.
Состояние женщин репродуктивного возраста, у которых присутствует как минимум 2 из следующих 3 признаков:
— Избыточная активность мужских половых гормонов (андрогенов), которая проявляется повышением уровня андрогенов в крови и/или избыточным ростом волос на лице или в разных областях тела, зависимых от андрогенов;
— Нарушение овуляции, которое может проявляться такими симптомами, как нерегулярные менструации и/или трудности с зачатием ребенка;
— Изменение структуры яичников, установленное при помощи УЗИ.
Согласно обновленному определению, признаками СПКЯ являются присутствие в яичнике более 25 фолликулов с диаметром от 2 до 9 мм и/или объем яичника больше 10 мл. И у которых, после адекватного обследования, были исключены другие причины перечисленных симптомов.
Для формирования практически ориентированного понимания диагноза СПКЯ нужно параллельно рассмотреть разные компоненты этого определения.
У разных женщин СПКЯ может иметь разные проявления
У 66% женщин с этим диагнозом присутствуют все три признака, то есть:
— повышенная активность мужских половых гормонов (повышение уровня тестостерона в крови и/или избыточный рост волос или, в меньшей степени, акне),
— нарушение овуляции и
— характерное изменение структуры яичников.
У 13% женщин СПКЯ проявляется:
— повышенной активностью мужских половых гормонов (повышение уровня тестостерона в крови и/или избыточный рост волос) и
— изменениями УЗИ структуры яичников, но без признаков нарушенной овуляции.
У 11% женщин синдром поликистозных яичников проявляется:
— изменениями структуры яичников, но без признаков повышенной активности мужских половых гормонов.
У 9% женщин СПКЯ проявляется:
— повышенной активностью мужских половых гормонов (повышение уровня тестостерона в крови и/или избыточный рост волос на лице или на теле), и
— нарушением овуляции, но без характерного изменения структуры яичников.
Существует еще несколько более редких форм (фенотипов) этого расстройства, формирующихся из разных комбинаций перечисленных симптомов.
Это значит, что диагноз СПКЯ относится не к какому-то определенному заболеванию, а к группе относительно плохо изученных состояний с более или менее перекрывающимися, но в то же время и разными проявлениями. Вполне возможно, что в будущем разные фенотипы СПКЯ будут рассматриваться как отдельные состояния.
Диагноз СПКЯ может быть установлен только у женщин репродуктивного возраста
У девушек в течение первых двух лет после начала менструаций и у женщин, приближающихся к менопаузе, постановка диагноза СПКЯ невозможна, так как в эти периоды жизни нарушения овуляции и нерегулярные менструации являются физиологическим феноменом.
Кроме того, для подростков присутствие многочисленных фолликулов в яичниках является нормальным феноменом, а нормы для оценки уровня андрогенов для девушек подростков не установлены.
Прыщи (акне) присутствуют у большинства подростков и в этом возрасте не могут рассматриваться как признак избыточной активности андрогенов.
Избыточный рост волос на лице или на теле, характерный для СПКЯ, развивается медленно и может стать достаточно заметным только спустя несколько лет после начала полового созревания.
Проявления и естественное развитие СПКЯ у женщин, достигших менопаузы, не известны.
Изменение структуры яичников, заметное на УЗИ, является одним из возможных, но не обязательных критериев диагностики СПКЯ
У некоторых женщин с диагнозом СПКЯ яичники имеют такую же структуру, как и у женщин без СПКЯ.
Если у женщины уже присутствуют симптомы нарушения овуляции и симптомы избытка андрогенов (повышение уровня тестостерона, избыточный рост волос), в проведении УЗИ яичников для подтверждения диагноза СПКЯ нет необходимости.
За последние годы критерии диагностики СПКЯ претерпели значительные изменения. До 2003 года УЗИ признаком СПКЯ считалось присутствие в яичнике более 12 фолликулов с диаметром от 2 до 9 мм и/или общий объем яичника больше 10 мл. После того как в ходе целого ряда исследований было показано, что яичники большинства женщин имеют такую же или похожую структуру, по предложению ряда экспертов, было составлено обновленное определение: признаком СПКЯ считается присутствие в яичнике более 25 фолликулов с диаметром от 2 до 9 мм и/или объем яичника больше 10 мл.
СПКЯ это диагноз исключения
Выражение «диагноз исключения», означает, что диагноз СПКЯ может быть установлен только после того, как были исключены все другие причины/ заболевания, которые могут вызывать похожие симптомы.
С этим связано несколько важных выводов:
(А) Постановка диагноза СПКЯ имеет ценность, только если у женщины есть очевидные симптомы.
(Б) Постановка диагноза СПКЯ и исключение других болезней необходимы только для того, чтобы установить может ли женщина получить какую-то ценность от специального медицинского вмешательства или дополнительных консультаций.
(В) Не существует какого-то стандартного алгоритма диагностики СПКЯ. Тактика диагностики зависит от того, какие симптомы беспокоят женщину.
Перед началом диагностики женщине и ее лечащему врачу следует внимательно обсудить ограничения и реальную полезность разных диагностических тестов, чтобы избежать бесполезной растраты ресурсов и времени на ненужные обследования.
В зависимости от симптомов, женщина может выбрать один из следующих алгоритмов диагностики:
(1) Алгоритм диагностики при нерегулярных менструациях
(2) Алгоритм диагностики при трудностях с зачатием ребенка
(3) Алгоритм диагностики при избыточном росте волос.
СПКЯ является «нарушением» только в статистическом смысле
Как и при многих других состояниях, при обсуждении значения диагноза синдрома поликистозных яичников врачу и пациентке нужно уделить отдельное внимание рассмотрению того, на каком основании то или иное состояние считается «болезнью» или «нарушением».
Следует думать об СПКЯ только как о нарушении в статистическом смысле. Его называют «болезнью» только потому, что у большинства женщин нет симптомов и внешних проявлений, которые есть у некоторых женщин с этим состоянием.
Это правда, что женщины с СПКЯ чаще сталкиваются с некоторыми «проблемами со здоровьем», однако привязка таких атрибутов, как «избыточный рост волос» или «нерегулярные менструации» к категории «симптомов» означает, что мы оцениваем эти феномены через призму общественных норм и статистики, а не строго патофизиологических критериев.
Говоря о диагнозе «СПКЯ» нельзя пренебрегать важной информацией о реальном уровне краткосрочных и долгосрочных рисков
Информация о рисках, ассоциирующихся с диагнозом синдрома поликистозных яичников, нередко представляется в чрезвычайно несбалансированной манере, без контекста и сравнения. Можно предположить, что у многих женщин такая информация вызывает значительно преувеличенное представление об опасности болезни.
Бесплодие часто упоминается как одно из возможных последствий СПКЯ, хотя в среднем женщины с этим состоянием имеют почти такие же шансы зачать и выносить ребенка, как и женщины без СПКЯ. Это правда, что у женщин с синдромом поликистозных яичников чаще чем у других женщин наблюдаются нарушения овуляции, однако в большинстве случаев пара может преодолеть эту проблему несколько более продолжительными попытками зачать ребенка.
Кроме того, ошибочно представлять себе бесплодие при СПКЯ как какую-то прогрессивную проблему, которая будет нарастать, если женщина не будет принимать лечение.
Повышение артериального давления и сахарный диабет часто описываются как другие последствия СПКЯ. Это правда, что женщины с таким диагнозом сталкиваются с этими проблемами со здоровьем несколько чаще других женщин, однако нужно понимать, что так или иначе повышенное артериальное давление развивается у многих людей. В разные периоды жизни сахарный диабет диагностируется почти у 40% взрослых. Повышенное давление и диабет не являются проблемами специфичными только для женщин с СПКЯ. Кроме того, наличие этого диагноза не означает, что у женщины обязательно будут эти проблемы со здоровьем. Как и при многих других заболеваниях, в развитии диабета и повышенного давления участвует множество факторов, и присутствие СПКЯ это только один из них.
Повышение риска рака. Вероятно, это самое пугающее осложнение СПКЯ, однако и в этом отношении следует сохранять рациональность. Некоторые женщины с СПКЯ действительно подвержены более высокому риску развития рака эндометрия, однако это касается только женщин со значительно нарушенной регулярностью менструального цикла. Кроме того, нужно подчеркнуть, что у этих женщин риск развития рака может весьма успешно контролироваться гормональными контрацептивами, и что в зрелом возрасте и в период приближения к менопаузе вероятность развития рака эндометрия повышается у всех женщин, а не только у женщин с СПКЯ.
Заключение: что значит диагноз «синдром поликистозных яичников» и какую ценность представляет диагностика этого состояния?
Из сказанного выше можно сделать несколько важных выводов:
(1) Диагноз СПКЯ означает, что у женщины присутствуют определенные особенности функционирования эндокринной системы, не характерные для большинства других женщин из ее этнической группы.
(2) Единственная причина, по которой диагностика СПКЯ представляет ценность для женщины, заключается в том, что это позволяет ей понять, может ли она получить какую-либо ценность от каких-то специфических изменений плана заботы о себе.
(3) Диагностика СПКЯ всегда должна происходить только в контексте симптомов, беспокоящих женщину. В этом отношении постановка диагноза помогает выбрать наиболее подходящие варианты лечения для облегчения симптомов и заботы о себе.
Полные рекомендации относительно СПКЯ представлены в источнике: План заботы о себе для женщин с синдромом поликистозных яичников
Причины и классификация синдрома Сотоса
По данным современной генетики синдром Сотоса является гетерогенным заболеванием, так как к его развитию могут приводить дефекты различных генов. По этому признаку построена классификация данной патологии, на сегодняшний момент известно два ее типа, которые по своим клиническим проявлениям практически неотличимы друг от друга. Синдром Сотоса первого типа обусловлен мутациями гена NSD1, который располагается на 5-й хромосоме и кодирует последовательность одного из факторов транскрипции. Причиной заболевания могут выступать как точечные мутации гена, так и хромосомные аномалии (делеции) в локусе, где находится NSD1, что приводит к резкому угнетению экспрессии белка или даже отсутствию его выделения. При этом мутация должна находиться в гетерозиготном состоянии (имеет место явление гаплонедостаточности) – по некоторым данным, наличие дефекта обоих аллелей не ведет к синдрому Сотоса, а является летальной мутацией.
Синдром Сотоса второго типа вызывается повреждением гена NFIX, который локализован на 19-й хромосоме. Эта разновидность патологии считается более редким вариантом заболевания. Как и в предыдущем случае, наследуется по аутосомно-доминантному механизму или (намного чаще) возникает в результате спорадических мутаций. Продуктом экспрессии гена NFIX также является транскрипционный фактор (ядерный фактор транскрипции 1), контролирующий активность целого ряда других генов, принимающих участие в развитии центральной нервной системы и других отделов организма. Помимо этого заболевания, повреждения гена NFIX приводят к возникновению такой патологии, как синдром Маршалла-Смита. Как уже было сказано выше, дифференцировать различные типы синдрома Сотоса по клиническому течению не представляется возможным, только молекулярно-генетический анализ способен выявить, какой именно ген был поврежден.
Молекулярные основы патогенеза при различных вариантах синдрома Сотоса также очень сходны. Экспрессируемые генами NSD1 и NFIX транскрипционные факторы регулируют активность целого ряда иных генов, многие из которых принимают активное участие в эмбриогенезе, развитии различных органов и систем. При наличии мутации в гетерозиготном состоянии активность этих факторов становится недостаточной, что нарушает работу контролируемых генов и приводит к возникновению синдрома Сотоса. Выяснено, что форма заболевания первого типа также сопровождается нарушением активности андрогенных рецепторов, а второго типа – эстрогеновых.
Патогенез
Механизм постковидного синдрома, предположительно, связан с хроническим тромбоваскулитом, который преимущественно поражает нервную систему (центральную, периферическую, вегетативную), легкие, почки, кожу. SARS-CoV-2 инфицирует эндотелий сосудов, оказывая прямое повреждающее действие и нарушая его антикоагуляционные свойства. В результате возникают условия для образования микротромбов в микроциркуляторном русле.
Кроме этого, может иметь место иммунокоплексный ответ, связанный с отложением в сосудистых стенках внутренних органов иммунных депозитов, активацией системы комплемента, вызывающих аутоиммунное воспаление. Свою лепту в постковидный синдром, наряду с тромботической микроангиопатией и васкулитом, вносит венозная тромбоэмболия, тканевая гипоксия и ишемия органов.
Также нельзя не учитывать нейтротропность SARS-CoV-2, который попадая в ЦНС периваскулярно и трансневрально (через обонятельный нерв), напрямую поражает гипоталамус, лимбический комплекс, мозжечок, стволовые структуры.
Воздействие на ЦНС сопровождается нарушением терморегуляции, обоняния, слуха, сна, депрессивными состояниями. Поражение вегетативной НС проявляется дизавтономией, которая приводит в лабильности пульса, АД, дыхания, расстройствам пищеварения. Реакция периферической нервной системы выражается нарушениями чувствительности.
Лечение постковидного синдрома
Существенное негативное влияние синдрома на качество жизни диктует необходимость разработки стратегии постковидной реабилитации. В настоящее время клинические рекомендации по лечению постковида не разработаны. В основном терапия носит симптоматическую и общеукрепляющую направленность. Пациентам, испытывающим постковидные симптомы, рекомендуется:
- Фармакотерапия. Для купирования неврологических симптомов назначаются комбинированные препараты (магний+пиридоксин), глицин, валериана. При тахикардии и кардиалгии обосновано применение бета-блокаторов. Некоторым выздоровевшим пациентам показан пролонгированный прием глюкокортикоидов и прямых антикоагулянтов. Рекомендован прием витаминов С, D, добавок цинка и селена.
- Физкультура. Расширение физической активности должно быть постепенным, но систематическим. В постковидном периоде полезны дозированные занятия лечебной физкультурой, дыхательной гимнастикой, ходьба, плавание.
- Физиотерапия. В рамках комплексных программ постковидной реабилитации используются физиотерапевтические процедуры: магнитотерапия, импульсные токи, электрофорез, небулайзерная терапия. Обосновано применение оздоровительного массажа, галотерапии, рефлексотерапии.
- Психотерапия. Для коррекции психоэмоциональных расстройств используется когнитивно-поведенческая терапия, мотивационное интервьюирование.
Патогенез
Поликистоз яичников характеризуется накоплением незрелых фолликулов ввиду ановуляции. При случайных ановуляторных циклах такие «кисты» со временем рассасываются без последствий, при регулярных провоцируют развитие патологии. Патогенез СПКЯ до настоящего времени не выяснен, на этот счёт существует несколько теорий. Первичный дефект механизма обратной связи может исходить из гипоталамо-гипофизарной системы, яичников, надпочечников.
Десинхронизация функций эндокринных желёз приводит к повышенному синтезу гонадами андрогенов без их дальнейшей ароматизации в эстрадиол, отсутствию овуляции (как следствие, к бесплодию), дефициту прогестерона, поликистозному изменению фолликулов, утолщению овариальной капсулы. Андростендиол ароматизируется жировой тканью и надпочечниками в эстрон, возникает относительная гиперэстрогения, ведущая к гиперплазии эндометрия.
В крови повышается уровень свободного тестостерона, результатом гиперандрогении является вирилизация. Развившаяся вследствие инсулинорезистентности гипергликемия усугубляет дисбаланс, способствуя усилению синтеза овариальных андрогенов, нарушению связывания тестостерона, что ещё больше повышает уровень этого гормона и эстрона.
Поликистоз яичников ( Синдром поликистозных яичников (СПКЯ) , Синдром Штейна-Левенталя , Склерополикистоз )
Поликистоз яичников – это увеличение гонад за счёт кистозной атрезии фолликулов. Является одним из признаков синдрома поликистоза яичников и нередко употребляется как синоним данной патологии. Другие симптомы заболевания включают нарушения менструальной и репродуктивной функции, признаки вирилизации, ожирение. Диагноз основывается на данных анамнеза, результатах общего и гинекологического осмотра, ультрасонографии, гормонального анализа. Лечение комплексное, включает коррекцию обменно-эндокринных нарушений, клиновидную резекцию или каутеризацию яичников.
Диагностика и лечение синдрома Сотоса
Ввиду значительного спектра нарушений и аномалий при синдроме Сотоса для определения этого заболевания используется большое количество разнообразных диагностических техник. К ним относят общий осмотр больных, рентгенографию костей скелета, магнитно-резонансную томографию головного мозга, электроэнцефалографию, молекулярно-генетические анализы. Для оценки нервно-психического развития детей и взрослых с этой патологией используются неврологическое и психологическое исследования. Кроме того, вспомогательную роль в диагностике синдрома Сотоса могут играть анализы для определения уровня гормонов гипофиза в крови, кардиологические исследования, УЗИ внутренних органов. При осмотре выявляются характерные для данного заболевания нарушения – диспропорциональность сложения, превышение возрастных норм физических показателей, изменения лица.
На рентгенограммах определяется опережение костного возраста относительно фактического, может также обнаруживаться искривление позвоночного столба и деформации некоторых других костей. Магнитно-резонансная томография при синдроме Сотоса в некоторых случаях подтверждает недоразвитие мозолистого тела, иногда выраженных анатомических изменений в головном мозге не выявляется. При этом электроэнцефалография всегда свидетельствует о снижении фоновой активности работы нервной системы, есть ЭЭГ-признаки нарушения взаимоотношений между корой и подкорковыми структурами. Молекулярно-генетическая диагностика синдрома Сотоса осуществляется врачом-генетиком и сводится к выявлению мутаций в генах NSD1 или NFIX методом прямого автоматического секвенирования. Иногда для определения этого заболевания выполняют поиск делеций на 5-й хромосоме посредством FISH-технологии.
Для исключения других патологий, сопровождающихся увеличением физических показателей или умственной отсталостью, назначают анализы для определения уровня гормонов гипофиза или надпочечников – при синдроме Сотоса эти показатели остаются в пределах нормы. Электрокардиограмма и ультразвуковые исследования могут выявить аномалии развития сердца и других внутренних органов, что нередко имеет место при данном заболевании. Специфического лечения синдрома Сотоса не существует, применяют симптоматическую терапию. Проводят коррекцию пороков сердца, аномалий внутренних органов. Искривление позвоночного столба и деформации костей могут быть исправлены традиционными ортопедическими методиками. В ряде случаев требуется нейропсихологическая коррекция и (ввиду умственной отсталости) специализированное обучение больных синдромом Сотоса.
Прогноз и профилактика синдрома Сотоса
Как правило, прогноз синдрома Сотоса относительно благоприятный, так как, несмотря на умственную отсталость и изменения скелета, жизни больных ничего не угрожает. При своевременной адекватной психотерапевтической помощи и специализированном обучении лица с этим заболеванием могут себя обслуживать. Ухудшить прогноз синдрома Сотоса может наличие сопутствующих нарушений со стороны внутренних органов – главным образом, врожденных пороков сердца. По некоторым данным, при этой патологии также существует повышенный риск развития некоторых онкологических заболеваний. В крайне редких случаях больные синдромом Сотоса бывают агрессивными, что требует их кратковременной изоляции в специализированных учреждениях и назначения успокоительных препаратов. Профилактика этого заболевания ввиду спонтанности его развития на сегодняшний момент не разработана.
Симптомы
Четкой и однозначной клинической картины постковидного синдрома не существует, т. к. у разных пациентов набор симптомов варьируется в широких пределах. У одних выздоровевших долгосрочные симптомы напоминают те, которые они испытывали во время заражения, у других – появляются новые признаки. Такая вариабельность объясняется индивидуальным преморбидным фоном, поражением различных органов, предшествующим лечением и медицинскими вмешательствами.
В 80% случаев постковидный сидром сопровождается приступами резчайшей слабости. Многие пациенты буквально не могут подняться с кровати, не способны выполнять привычную повседневную физическую нагрузку. Более чем у половины страдающих постковидом нарушаются нормальные ритмы жизнедеятельности: развивается бессонница по ночам, дневная сонливость, изменяется режим сна и бодрствования. Часто больные сообщают о том, что видят необычные яркие сновидения.
Около 45% переболевших отмечают ночную и дневную потливость, периодический субфебрилитет или гипотермию, приступы познабливания. Примерно столько же сообщают о дыхательных нарушениях: чувстве заложенности в груди, бронхоспазме, кашле, нехватке воздуха. Депрессивные состояния, лабильность настроения, плаксивость присутствуют у 45-60% постковидных больных. Более чем в 40% наблюдений беспокоят цефалгии, кардиалгии, тахикардия. Нарушения регуляции АД сопровождаются гипертоническими кризами (30%), реже – эпизодами гипотонии и ортостатической гипотензии (15%).
Порядка 30% пациентов указывают на выпадение волос, ощущение жжения кожи. Кожные васкулиты сопровождаются вазоспазмом, папулезно-геморрагической сыпью. Характерны расстройства функции органов чувств: нарушения зрения, слуха, потеря вкусовых ощущений, аносмия. У четверти переболевших сохраняется диарея. Около 20% предъявляют жалобы на появление узелков и болезненности по ходу вен (флебиты), кожных сыпей.
Также может наблюдаться шаткость походки, диффузные миалгии, тремор конечностей, трудности с концентрацией внимания и памятью. У женщин нередки менструальные нарушения. У 75% больных симптомы постковидного синдрома носят волнообразный характер, у четверти – постоянный.
Прогноз и профилактика
При поликистозе яичников прогноз для жизни благоприятный при отсутствии злокачественной трансформации эндометрия. Прогноз реализации репродуктивной функции зависит от того, насколько рано было начато лечение, какие причины лежат в основе патологии. Так, лечение бесплодия наиболее эффективно при отсутствии вирильного и метаболического синдрома, выраженных гипоталамо-гипофизарных нарушений.
Первичная и вторичная профилактика поликистоза яичников заключается в борьбе с ожирением, своевременном выявлении и коррекции гипоталамо-гипофизарной, надпочечниковой, овариальной дисфункции. Женщины, страдающие СПКЯ, входят в группу высокого риска развития рака тела матки, поэтому подлежат диспансерному наблюдению, включающему контрольные исследования (УЗИ, гистероскопию, при необходимости – лечебно-диагностический кюретаж эндометрия).
Осложнения
Постковидный синдром вызывает существенное снижение качества повседневной жизни. 30-35% людей спустя 3-4 месяца после заражения все еще не могут осуществлять полноценный уход за собой и детьми, вернуться к работе, нормальному ритму жизни. Треть переболевших, ранее занимавшихся спортом, не способны продолжать свои ежедневные упражнения в течение как минимум 6 месяцев.
Психиатрические последствия SARS-COV-2 ассоциированы с затяжными депрессиями (отмечаются у 60% переболевших) и суицидальными мыслями (20%). Исследования показывают увеличение числа случаев посттравматических стрессовых расстройств (ПТСР), панических атак, обсессивно–компульсивных расстройств на фоне COVID-19 по сравнению с прединфекционным уровнем.
В отдаленном периоде повышен риск тромбозов, тромбоэмболий, внезапной сердечной смерти. Неврологические осложнения включают ишемические инсульты, миелиты, полинейропатии, редко ‒ синдром Гийена-Барре. Реальные долгосрочные последствия новой коронавирусной болезни для популяционного здоровья еще предстоит оценить в ближайшие годы.
Причины
Распространённые причины бессимптомного преходящего поликистоза яичников (мультифолликулярных гонад), являющегося нормой, – стресс, физическая нагрузка, приём гормональных контрацептивов. Провоцирующие факторы вторичных поликистозов, возникших на фоне известных заболеваний, различны и связаны с механизмом развития этих патологий. Этиология СПЯ изучена слабо. Предполагается, что в 80% причины имеют врождённый характер, в 20% – приобретённый. Возможные факторы риска:
- Экзогенные: инфекционно-воспалительные заболевания, перенесённые в детском и пубертатном возрасте (хронический тонзиллит, детские инфекции, хронические воспаления внутренних половых органов), ЧМТ (сотрясения головного мозга, ушибы, контузии), затяжное психоэмоциональное напряжение (информационный стресс, повышенная учебная нагрузка).
- Эндогенные: неблагоприятное воздействие на плод (андрогенов, эпигенетических факторов, последствия патологического течения беременности или родов), низкий вес при рождении, врождённый генетически обусловленный дефект ферментативных систем гонад.
Особая роль отводится наследственной предрасположенности. Известны случаи семейного склерополикистоза. Высока вероятность патологии у женщин, чьи матери или сёстры страдают этим заболеванием. Генетический риск рождения дочери со склонностью к СПЯ у больной матери усугубляется ввиду ещё одной причины – плод развивается при избытке тестостерона. Фактором риска наследования по мужской линии является раннее облысение у кровных родственников-мужчин.
Синдром Сотоса
Синдром Сотоса – редкое генетическое заболевание, которое проявляется разнообразными нарушениями формирования скелета, умственной отсталостью, аномальными чертами лица и диспропорциональностью развития тела. Симптомами синдрома Сотоса являются высокий рост, увеличенный размер черепа, стоп и кистей, макроглоссия, замедленное психомоторное развитие с резким ускорением роста в пубертатный период. Диагностика синдрома Сотоса производится на основании антропометрических данных, результатов рентгенологических исследований, магнитно-резонансной томографии, электроэнцефалографии и молекулярно-генетических анализов. Специфического лечения данного состояния не существует, применяется симптоматическая терапия и психологические коррекционные мероприятия.

Прогноз и профилактика
Среднесрочные и долгосрочные последствия COVID-19 для здоровья переболевших на данный момент неизвестны. Течение постковидного синдрома может быть волнообразным, растягиваться на многие месяцы. В большинстве случаев в течение полугода постковидный синдром постепенно регрессирует или исчезает полностью. У некоторых пациентов сохраняются длительные полиорганные нарушения, развиваются осложнения.
Следует избегать действия триггеров, которые могут провоцировать обострения постковидной симптоматики: значительных физических нагрузок, переутомления, стрессовых ситуаций, инсоляции. Женщинам и мужчинам репродуктивного возраста, перенесшим коронавирусную инфекцию, на протяжении полугода не рекомендуется планировать зачатие. Также всем переболевшим в течение этого периода следует воздержаться от любой плановой иммунизации.
Лечение поликистоза яичников
Выбор лечебной тактики зависит от причины, вызвавшей данное состояние, и имеющейся симптоматики. Поликистоз яичников, не проявляющийся какими-либо расстройствами, не требует лечения. При вторичном поликистозе назначается коррекция нарушений, обусловленных основным заболеванием. Лечебные мероприятия при СПКЯ определяются клинической картиной патологии.
Консервативная терапия
Лечение СПКЯ включает несколько этапов, направлено на нормализацию метаболических нарушений, восстановление овуляторного цикла и генеративной функции, устранение гиперпластических процессов эндометрия и проявлений гиперандрогении. В первую очередь проводится лечение метаболического синдрома и эндометриальной гиперплазии (при их наличии), затем, если пациентка желает иметь детей, приступают к индукции овуляции.
- Коррекция метаболических нарушений. Всем больным с ожирением рекомендуется модификация образа жизни – физические нагрузки, диета с ограничением острых и солёных блюд, жидкости – до 1,5 л в сутки. Калорийность дневного рациона до 2 000 ккал, 52% калорий должно приходиться на углеводы, 16% – на белки, 32% – на жиры, две трети последних – ненасыщенные. При инсулинорезистентности, гиперинсулинемии назначают инсулинсенситизаторы.
- Терапия гиперплазии эндометрия. При ожирении, рецидивирующих гиперпластических процессах, аденомиозе предпочтительно использование гестагенов, при нормальной массе тела и первично выявленной гиперплазии – эстроген-гестагенов. Препараты могут назначаться в циклическом или непрерывном режиме. Аденомиоз также лечат аналогами гонадолиберина.
- Лечение бесплодия. Не самый эффективный, но наиболее безопасный метод – применение эстроген-прогестиновых препаратов («ребаунд-эффект» после их отмены может привести к овуляции). При ановуляторном бесплодии индукция овуляции осуществляется кломифеном, летрозолом, в случае их неэффективности – гонадотропными средствами. Для наступления беременности могут применяться технологии ЭКО.
- Лечение гирсутизма и акне. Для устранения внешних проявлений гиперандрогении используются гормональные контрацептивы (орально, в виде пластырей или вагинальных колец) спиронолактон. Предпочтение отдаётся комбинированным гормональным препаратам без андрогенного действия или с антиандрогенным эффектом. Для повышения косметического эффекта применяется лазерная и фотоэпиляция.
Хирургическое лечение
В большинстве случаев восстановить менструальную и детородную функцию способно лишь хирургическое лечение. Вмешательства на яичниках осуществляются лапароскопическим доступом, что минимизирует риск спаечного процесса. Оперативное лечение при рецидивирующих гиперплазиях эндометрия также назначается женщинам, не планирующим беременность.
- Дриллинг яичников. Деструкция точечным электродом гиперплазированной стромы. Применяется для стимуляции овуляции при небольшом увеличении гонад. Включает различные методики – электро-, лазер-, диатермокаутеризацию. Недостаток метода – относительная краткосрочность лечебного эффекта.
- Клиновидная резекция. Иссечение клиновидного участка, включающего корковый и мозговидный слои. Выполняется с целью индукции овуляции при выраженном увеличении яичников или для предупреждения рецидивов эндометриальной гиперплазии. Недостаток – снижение овариального резерва, возможна ранняя или преждевременная менопауза.
Об успешности хирургического вмешательства свидетельствует восстановление овуляторной функции в первые недели после операции. Если овуляция не происходит в течение двух-трёх циклов, проводится её медикаментозная стимуляция. Беременность обычно наступает в течение 6-12 месяцев. Вероятность благоприятного исхода уменьшается прямо пропорционально времени с момента операции.
Предупреждение рецидива
Существующие методы лечения синдрома поликистозных яичников чаще всего не позволяют добиться стойкого излечения. Причиной является невозможность устранения основных патогенетических звеньев болезни. Симптомы и структурные овариальные изменения возобновляются в течение пяти лет после хирургического вмешательства, что обуславливает необходимость поддерживающего лечения.
Для регуляции менструального цикла, предупреждения эндометриальной гиперплазии, гирсутизма и гиперандрогенной дерматопатии на постоянной основе вплоть до менопаузы пациенткам назначают комбинированные гормональные контрацептивы или гестагены во вторую фазу цикла. Такая тактика также способствует сохранению репродуктивной функции у части больных.
Общие сведения
Постковидный синдром (постковид, лонг-ковид) – новый, еще малоизученный феномен в современной терапевтической практике. Однако, несмотря на это, данная нозология уже признана мировым медицинским сообществом и заняла свое место в МКБ-10. По статистике, признаки постковидного синдрома испытывают на себе 10-20% людей, переболевших COVID-19. Различные симптомы у них сохраняются до 3-6 месяцев после перенесенной инфекции. Некоторые исследователи разделяют постковид и лонг-ковид, считая первый осложнениями излеченного COVID-19, а второй – хронической персистенцией вируса в организме.

Симптомы синдрома Сотоса
Многие проявления синдрома Сотоса можно обнаружить уже при рождении ребенка, что позволяет заподозрить наличие этого генетического заболевания. Как правило, физические показатели новорожденных (длина тела, окружность головы, вес) несколько выше средних значений. Практически всегда при синдроме Сотоса выявляются аномалии развития лица и головы – гипертелоризм, антимонголоидный разрез глаз, макродолихоцефалия, наличие надбровных бугров, прогнатизм. Постоянным признаком заболевания является макроглоссия, из-за которой может значительно затрудняться процесс питания ребенка. Также у новорожденных с синдромом Сотоса может обнаруживаться высокое арковидное нёбо, в крайне редких случаях возникает его расщепление, возможны признаки врожденных пороков сердца.
Рост детей с синдромом Сотоса резко ускорен – особенно интенсивно физические показатели увеличиваются в период 3-4 лет, при этом моторное и психологическое развитие больных отстает от возрастной нормы. Дети с такой патологией позже сверстников начинают приподнимать головку, ходить, достаточно сильно задерживается развитие речи, моторных навыков. Как правило, в период полового созревания рост тела повторно резко ускоряется, однако это ускорение непродолжительно, поэтому больные с синдромом Сотоса в конечном итоге имеют физические показатели на грани верхней границы нормы. Довольно часто при этом заболевании отмечается увеличение относительных размеров кистей и стоп (акромегалия), на ногах иногда определяется синдактилия.
Взрослые больные синдромом Сотоса отличаются высоким ростом, незначительной диспропорциональностью тела, увеличенным размером головы и нижней челюсти. У них также могут диагностироваться искривления позвоночного столба, плоскостопие, искривление ног, однако эти проявления достаточно редки. Умственное развитие при синдроме Сотоса значительно снижено, лица с этим заболеванием начинают поздно говорить, в дальнейшем сохраняется замкнутость, неразговорчивость. Эмоциональная сфера таких больных достаточно нестабильна, в ряде случаев они чрезмерно возбудимы, быстро меняют настроение, иногда могут проявлять признаки агрессии, в том числе и немотивированной.
МКБ-10

Классификация
По происхождению поликистоз яичников классифицируется как первичный (СПКЯ) и вторичный (сопутствующий известным нозологическим формам). Склерополикистоз разделяют на две формы – с ожирением и с нормальной или сниженной массой тела. Кроме того, выделяют 4 фенотипа СПЯ, в основе которых лежат симптомы, являющиеся критериями диагностики (ESНRE/ASRМ, 2007):
- Фенотип A (классический). Сочетание гиперандрогении с ановуляцией, поликистозом. Частота встречаемости 54%.
- ФенотипB(ановуляторный). С гиперандрогенией, овуляторной дисфункцией, без поликистоза. Распространённость 29%.
- ФенотипC(овуляторный). Гиперандрогения и поликистоз. Частота встречаемости 9%.
- ФенотипD(неандрогенный). Ановуляция и поликистоз. Встречаемость 8%.
Диагностика
Диагностика постковидного синдрома во многом носит субъективный характер и основывается в основном на жалобах больных. В зависимости от превалирующих симптомов лечение может осуществлять врач-терапевт, невролог или кардиолог. Рекомендуемые исследования:
- Лабораторная диагностика. Для подтверждения факта перенесенного COVID-19 (если он не был лабораторно верифицирован ранее) следует сдать анализ на антитела к SARS-CoV-2. С целью оценки остаточных воспалительных изменений исследуют ОАК, СОЭ, СРБ, прокальцитонин, для выявления коагуляционных нарушений важны показатели Д-димера, фибриногена, РФМК.
- Инструментальная диагностика. При длительно сохраняющихся жалобах со стороны ССС необходимо пройти ЭКГ, мониторирование АД, ЭхоКГ. Если преобладают симптомы дыхательной дисфункции, целесообразно проведение спирометрии, по показаниям ‒ КТ легких. При других признаках постковида может потребоваться УЗИ ОБП и почек, УЗДС вен нижних конечностей, ЭЭГ, полисомнография.
- Психодиагностика. Больным с тревожными и депрессивными симптомами, когнитивными нарушениями необходима консультация клинического психолога или психотерапевта с проведением патопсихологической диагностики.
Постковидный синдром ( Лонг-ковид , Постковид )
Постковидный синдром – это долгосрочные патологические проявления, сохраняющиеся в течение трех и более месяцев после новой коронавирусной инфекции. Основные признаки включают выраженную слабость, тяжесть в грудной клетке, ощущение неполного вдоха, головные, суставные и мышечные боли, нарушения сна, депрессию, снижение когнитивных функций, расстройство терморегуляции и др. Синдром диагностируется клинически с учетом предшествующего инфекционного анамнеза. Лечение включает симптоматическую фармакотерапию, реабилитацию (ЛФК, дыхательная гимнастика, поливитамины, физиотерапия).
Диагностика
Поликистоз яичников как морфологическое изменение является не диагнозом, а признаком возможной патологии. Диагноз устанавливается гинекологом при участии врача ультразвуковой диагностики, эндокринолога. Об СПКЯ свидетельствуют следующие симптомы (обязательно наличие как минимум двух): лабораторные или визуальные признаки гиперандрогении; олиго- или ановуляция; поликистозные изменения . Методы диагностики включают:
- Клинический осмотр. При беседе с пациенткой, общем осмотре склерополикистоз можно предположить по жалобам на нарушение менструального цикла и бесплодие, наличию СПЯ у близких родственниц, повышенному индексу массы тела, вирилизации (гирсутизму, гипертрихозу, жирной, склонной к угревой сыпи коже). При гинекологическом исследовании – по увеличенным яичникам.
- Ультрасонография. При трансвагинальном УЗИ яичников поликистоз характеризуется увеличенным (свыше 9-10 кубических см.) объёмом гонад; расположенными под утолщённой капсулой увеличенными (2-10 мм) атретическими фолликулами (более 10) без доминантного; гиперплазированной (до четверти от общего объёма) стромой. Фолликулометрия выявляет менее 6 овуляций за год.
- Лабораторные исследования. При андрогенемии анализ гормонов подтверждает повышение уровня лютеинизирующего гормона и его соотношения к фолликулостимулирующему (более 2,5), повышение индекса свободного тестостерона. О сопутствующей инсулинорезистентности косвенно свидетельствуют результаты биохимического анализа крови – повышение триглицеридов, снижение ЛПВП, гипергликемия.
Дополнительно назначается биохимический анализ крови, гистероскопия с биопсией эндометрия, УЗИ надпочечников, щитовидной железы, рентгенография или МРТ турецкого седла. Некоторые клиницисты рекомендуют отличать поликистоз по данным УЗИ от мультифолликулярных яичников, характеризующихся меньшим размером «кист», неизменённой капсулой и стромой, нормальным объёмом и эхогенной структурой гонад. Такие изменения часто являются вариантом нормы.
Первичный поликистоз яичников следует дифференцировать с вторичным, наиболее частыми причинами которого являются врождённые патологии (адреногенитальный синдром, врождённая гиперплазия коры надпочечников), нейрообменно-эндокринный синдром, болезнь Иценко-Кушинга, а также вирилизирующие опухоли яичников и надпочечников. Для исключения опухолевого процесса может потребоваться консультирование онкогинеколога, онкоуролога.
Причины
Этиология постковидного синдрома непосредственно связана с перенесенной коронавирусной инфекцией. По данным ВОЗ, клиническое выздоровление при легком течении COVID-19 наступает примерно через 2 недели, а при средне-тяжелом и тяжелом – через 3-6 недель. Однако было замечено, что определенная симптоматика у больных сохраняется спустя несколько недель и даже месяцев после того, как инфекция разрешилась, а ПЦР-тест на коронавирус стал отрицательным. Предполагается, что постковидный синдром может быть связан с:
- остаточным воспалением (реконвалесцентная фаза);
- длительной персистенцией SARS-CoV-2 в скрытых очагах (латентная инфекция, подобно герпесу или ВИЧ);
- ПИТ-синдромом (длительная иммобилизация, ИВЛ);
- социальной изоляцией.
Факторы риска
Согласно наблюдениям, имеющимся на сегодняшний день, наиболее подверженными развитию постковидного синдрома являются следующие группы пациентов:
- взрослые старше 50 лет;
- лица, перенесшие тяжелую форму ковидной инфекции и длительную вентиляцию легких;
- люди с хроническими заболеваниями: ХСН, легочными патологиями, артериальной гипертензией, ожирением, сахарным диабетом, аутоиммунными заболеваниями.
Корреляция между тяжестью клинического течения COVID-19 и частотой и/или тяжестью постковидных симптомов прослеживается не всегда. Поствирусные синдромы характерны для периода реконвалесценции после других коронавирусов (в частности, SARS-CoV-1 и вызываемого им ТОРС), а также гриппа, инфекционного мононуклеоза, лихорадки Q, бруцеллеза и др.
Общие сведения
Термин «поликистоз яичников» может трактоваться как УЗ-признак, поликистозные изменения гонад, наблюдающиеся в норме или при ряде патологий, или как конкретное заболевание – синдром поликистозных яичников (СПКЯ, СПЯ, склерополикистоз). Его историческое название – синдром Штейна-Левенталя, по имени чикагских гинекологов, наиболее чётко описавших симптомы классической формы болезни в 1935 году. Поликистоз обнаруживается при УЗИ в 16-30 лет, частота встречаемости составляет до 54% среди женщин фертильного возраста. Склерополикистоз регистрируется у 5-20% женщин.
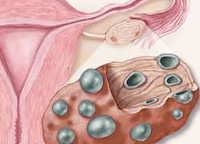
Симптомы поликистоза яичников
Преходящие кистозные изменения обычно протекают без внешних признаков. При склерополикистозе симптомы могут проявляться с менархе, реже – на фоне установившегося цикла. У 85% женщин отмечаются менструальные нарушения: сначала пройоменорея чередуется с опсоменореей, ациклическими кровотечениями, регистрируется гипо- и олигоменорея. Затем интервалы между кровотечениями удлиняются, развивается гипоменструальный синдром и аменорея.
Спустя несколько лет после начала месячных возникает гирсутизм, кожные симптомы гиперандрогении: себорея, акне. У 30-40% пациенток формируется ожирение. Стойкая ановуляция приводит к бесплодию. У 10-15% больных может наступать спонтанная беременность, которая чаще всего заканчивается невынашиванием. Могут наблюдаться такие симптомы, как галакторея, психоэмоциональные и вегето-сосудистые расстройства, сходные с климактерическим синдромом.
Осложнения
Для больных репродуктивного возраста характерны акушерские осложнения – гестационный сахарный диабет, преэклампсия, преждевременные роды (риск этих патологий возрастает втрое, вчетверо и вдвое соответственно). Втрое повышается риск перинатальной смертности. К осложнениям нередко приводят некоторые методы лечения заболевания: после индукции овуляции развивается синдром гиперстимуляции яичников, оперативное вмешательство влечёт за собой трубно-перитонеальное бесплодие.
Общие сведения
Синдром Сотоса (синдром церебрального гигантизма) – редкое генетическое заболевание, чаще всего являющееся результатом спонтанных мутаций, приводящее к нарушению развития скелета и центральной нервной системы. Впервые данная патология была описана американским педиатром Хуаном Сотосом в 1964 году, с тех пор заболевание носит его имя. Синдром Сотоса является крайне редким аутосомно-доминантным заболеванием, за всю историю было описано порядка 120 случаев, по этой причине достоверно установить его встречаемость не представляется возможным. Редкость этого состояния стала причиной его довольно медленного изучения – молекулярно-генетические механизмы развития патологии были открыты только в начале XXI века. Удалось не только определить гены, мутации которых приводят к развитию синдрома Сотоса, но и установить тот факт, что обычно такие мутации являются результатом спонтанных генетических дефектов. Данное заболевание чаще поражает мальчиков, однако причины полового распределения на сегодняшний момент неизвестны.

МКБ-10

Читайте также:

