2 составьте план решения проблемы незнание ребенка и его родителей правил введения инсулина
Обновлено: 04.07.2024
Инсулин короткого действия (другие названия: короткий, пищевой, болюсный, прандиальный инсулин) обеспечивает усвоение углеводов, поступающих с едой. Введение короткого инсулина называется болюсом инулина.
Различают генно-инженерные инсулины короткого действия и ультракороткие инсулины (аналоги).
Необходимо понимать действие инсулина: время начала действия, пика действия, продолжительности действия (действия основной активной части дозы и «отработки» инсулина).
Короткие генно-инженерные инсулины начинают действовать через 30-40 минут, пик – через 2-3 часа, продолжительность основного активного действия дозы до 4 часов, отработка («хвост» действия) – до 5-6 часов.
Ультракороткие инсулины (аналоги) начинают действовать через 10-15 минут после укола, пик - через 30-90 минут после укола, продолжительность активного действия – 2,5-3 часа, отработка - до 5 часов.
Время действия инсулина может изменяться и зависит:
от места введения (при введении в живот инсулин подействует быстрее, чем при введении в бедро);
времени суток (утром инсулин действует медленнее);
дозы инсулина (чем больше доза, тем дольше действует инсулин);
физической активности и других факторов.
Без понимания действия инсулина компенсация диабета невозможна.
У человека с нормальной функцией поджелудочной железы количество инсулина соответствует количеству углеводов, которое поступило с пищей. Т.е. чем больше человек съел углеводов, тем больше выделилось инсулина. При инсулинотерапии надо следовать тому же принципу: количество введенного короткого инсулина должно соответствовать количеству углеводов.
1) уметь определять, в каких продуктах содержатся углеводы, и их количество;
2) уметь рассчитать, сколько единиц короткого инсулина надо ввести на съеденное количество углеводов.
Нужное количество инсулина определяется с помощью углеводных коэффициентов. Углеводный коэффициент (УК) – это количество единиц инсулина, которое надо ввести на количество углеводов (количество углеводов измеряется в ХЕ или в граммах). Т.е, если Ваш УК 0,8 ЕД на 1 ХЕ и Вы хотите съесть 40 грамм углеводов (4 ХЕ), то Вам надо ввести 3 ЕД инсулина (0,8х4=3,2). Если же хотите съесть 50 грамм углеводов (5 ХЕ), то Вам надо ввести 4 ЕД инсулина (0,8х5=4).
При первичном назначении инсулинотерапии начальная доза инсулина назначается врачом эмпирически. В стационаре дозы подбираются под больничный режим и больничное питание. Если человек и далее будет соблюдать похожий режим (например, люди пожилого возраста), то он может остаться на таких же дозах (при условии употребления одного и того же количества углеводов и такой же физической активности). Но и при этом потребность в инсулине может меняться.
Если же человек хочет вести более свободный образ жизни, надо научиться корректировать дозу инсулина с помощью УК. У каждого человека свои УК! УК у одного и то же человека изменяется в течение дня. Утром, как правило, УК выше (т.е. на 1 ХЕ надо больше инсулина); вечером ниже, в обед – среднее значение. УК может изменяться при возникновении других заболеваний и др., а также без видимой причины.
При подборе УК должны соблюдаться следующие условия:
1) фиксированный режим питания:
прием пищи строго по времени после «отработки» предыдущей дозы инсулина;
строгий подсчет углеводов (взвешивать порции);
простая еда: каши, отварной картофель, отварное мясо, рыба, овощи, фрукты (исключаются продукты с высоким гликемическим индексом, а также сложные продукты: блины, пельмени, сырники и пр.).
Лучше всего – одинаковое меню в течение нескольких дней. Очень важно, чтобы в период подбора доз инсулина не изменялось количество углеводов, съеденных на одно и то же количество инсулина (т.к. нельзя будет правильно рассчитать УК);
2) подбор осуществляется в «диванном» режиме (чтобы исключить влияние физической нагрузки);
3) обязательное ведение дневника. В дневник вносятся данные:
еда (название, вес, количество ХЕ, время приема пищи);
время, доза и место введения инсулина;
время замера глюкозы крови;
4) частые замеры уровня глюкозы крови: перед основным приемом пищи (оценка адекватности предыдущей дозы) и перед перекусом. В дальнейшем добавляются замеры через 1 час после еды;
5) коэффициенты подбираются за несколько дней на одинаковом меню и режиме;
6) отсутствие воспалительных заболеваний/стресса;
7) нельзя подбирать УК в первые 4-6 часов после перенесенной гипогликемии;
8) УК рассчитывается, если исходный уровень глюкозы и уровень глюкозы к отработке данной дозы инсулина (через 4-5 часов после введения инсулина) находятся в пределах целевых уровней;
9) правильно подобрать УК можно только при условии, что правильно подобраны дозы базального инсулина и базальный инсулин не приводит к резким колебаниям гликемии ВНЕ еды.
При соблюдении всех вышеперечисленных условий для расчета УК надо дозу короткого инсулина, которую ввели перед этим приемом пищи, разделить на число ХЕ, которые были съедены (основной прием пищи + перекус).
Разберем подбор УК на завтрак. Пример дневника
8.00 глюкоза 6,2 ммоль/л
8.30 моноинсулин 6 ЕД
9.00 ЗАВТРАК: Каша пшенная, 200 г – 3 ХЕ. Яйцо. Чай без сахара. Хлеб 1 кусок – 1 ХЕ.
11.00 2 завтрак: Салат - 0,5 ХЕ. Яблоко 1 ХЕ.
13.40 глюкоза 8,2 ммоль/л.
Исходно и к отработке инсулина к обеду глюкоза в пределах целевого уровня, значит УК = 6 ЕД инсулина/5,5 ХЕ (4 на завтрак+1,5 на 2 завтрак). УК = 1,1.
Существуют математические формулы расчета УК. Например, «Правило 2,61»: УК [ЕД/ХЕ] = (1,75× суточную дозу инсулина) / масса тела(кг). Например, в сутки человек весом 90 получает 30 ЕД аналогов инсулина (короткий+длинный). УК=1,75х30/90=0,6 ЕД инсулина на 1 ХЕ.
Однако эти формулы работают только тогда, когда доза инсулина уже подобрана и с определенными оговорками (они не учитывают изменение УК в течение дня и др.).
Можно рассчитывать дозы инсулина с помощью альтернативных коэффициентов: CR (carbohydrate ratio) - количество грамм углеводов на 1 единицу инсулина. CR обратно пропорционален УК.
Например, УК 0,5 (на 1 ХЕ вводим 0,5 ЕД инсулина, ХЕ = 10 грамм углеводов). Едим 50 грамм углеводов (5 ХЕ), вводим 2,5 ЕД инсулина. CR при этом: 10/0,5 = 20. 50 грамм углеводов/ CR=50/20=2,5 ЕД инсулина.
Для расчета CR также существуют математические формулы. Для генно-инженерных инсулинов «Правило 450»: CR [г/ЕД] = 450 / суточную дозу инсулина. Для ультракоротких аналогов инсулина «Правило 500»: CR [г/ЕД] = 500 / суточную дозу инсулина. Например, в сутки человек получает 40 ЕД аналогов инсулина (короткий+длинный). CR =500:40=12,5. Т.е.если человек съест 12,5 г углеводов, ему надо ввести 1 ЕД короткого инсулина, 25 – 2 ЕД, если 50 г – 4 ЕД . Но, как и с расчетом УК, не надо переоценивать значение формул. Все коэффициенты надо подбирать индивидуально.
Но доза короткого инсулина перед едой зависит не только от УК. Например, у Вас УК на завтрак = 1 (т.е. на 1 ХЕ вводите 1 единицу инсулина). На завтрак Вы съедаете 3 ХЕ и вводите 3 ЕД инсулина. Но вчера перед завтраком глюкоза была 5,0, а сегодня 12. Значит, сегодня 3 ЕД инсулина будет мало. Надо ввести дополнительное количество инсулина, чтобы снизить глюкозу до целевого уровня. Это будет доза инсулина на коррекцию.
Доза инсулина на коррекцию – это доза инсулина для снижения повышенного уровня гликемии при введении инсулина перед едой.
Чтобы определить дозу на коррекцию, надо знать свой фактор чувствительности к инсулину – ФЧИ (ISF Insulin sensivity factor) - на сколько ммоль/л снижает 1 единица инсулина уровень глюкозы крови. Еще ФЧИ называют ценой единицы инсулина (ЦЕИ). ФЧИ, как и УК, может отличаться в зависимости от времени суток и ряда факторов (утром ФЧИ, как правило, низкий, т.е. чтобы снизить глюкозу, утром надо ввести больше инсулина, чем вечером).
Существуют формулы для расчета ФЧИ. Для ультракоротких инсулинов ФЧИ=100/суточную дозу инсулина, для инсулинов короткого действия ФЧИ = 83/суточную дозу инсулина. Суточная доза инсулина это сумма доз короткого инсулина (включая инсулин на еду и на коррекцию высокого уровня глюкозы) и длинного инсулина за сутки. Т.к. доза инсулина может изменяться, надо считать суточную дозу за несколько суток (в идеале – за 2 недели) и рассчитывать среднюю суточную дозу.
Например, человек в сутки в среднем получает 20 ЕД короткого инсулина и 14 ЕД длинного инсулина, итого 34. 83:34=2,4. Значит ФЧИ=2,4 и 1 ЕД инсулина снизит глюкозу на 2,4 ммоль.
Однако опять-таки эти формулы годятся только для определения исходной точки, от которой будем отталкиваться. Узнать свой ФЧИ можно только путем неоднократных измерений глюкозы крови.
Чтобы проверить ФЧИ, надо измерить глюкозу крови, ввести 1 ЕД короткого инсулина, ничего не есть, исключить физическую активность и проверить глюкозу крови через 3-4 часа. При этом надо соблюдать следующие условия:
а) при проверке ФЧИ исходный уровень глюкозы должен быть исходно высоким (не менее 10 ммоль/л).
б) в организме не должно быть активного короткого инсулина и активных углеводов. Т.е. утром не завтракаем, измеряем глюкозу, вводим 1 ЕД инсулина, не едим, активно не двигаемся, измеряем глюкозу через 3-4 часа. Если проверяем ФЧИ днем, то дожидаемся отработки предыдущей дозы короткого инсулина (4-5 часов), измеряем глюкозу, вводим 1 ЕД инсулина, не едим, активно не двигаемся, измеряем глюкозу через 3-4 часа.
Если прием пищи пропускать нет возможности или желания, можно проверять ФЧИ путем изменения дозы на коррекцию. Но это надо делать на фоне приема стандартного количества углеводов в пище. При этом желательно, чтобы УК был уже известен.
В целом, ФЧИ уточняется постепенно в течение некоторого времени в процессе измерения глюкозы крови.
У каждого человека УК и ФЧИ индивидуальны! Определить их можно только опытным путем с помощью ТОЧНОГО ПОДСЧЕТА УГЛЕВОДОВ И МНОГОКРАТНЫХ ЗАМЕРОВ ГЛЮКОЗЫ!
Чтобы рассчитать дозу на коррекцию надо разницу между имеющимся и целевым уровнем глюкозы крови разделить на ФЧИ. Например, глюкоза крови в данный момент 12, целевой уровень 8, разница 4. ФЧИ 1. Доза на коррекцию = 4:1 = 4.
Вернемся к примеру. УК на завтрак = 1, ФЧИ = 1. На завтрак Вы собираетесь съесть 3 ХЕ. Глюкоза 12 ммоль, целевой уровень глюкозы после еды 9, разница между имеющимся и целевым уровнем глюкозы крови = 3 (12-9=3). Доза на коррекцию: разница/ФЧИ=3:1 = 3. Доза на еду = 3 ЕД. Доза инсулина= 3 ЕД на еду+3 ЕД на коррекцию=6 ЕД. Итак, на одну и ту же еду утром при глюкозе 5 ммоль/л Вы введете 3 ЕД инсулина, при глюкозе 12 ммоль/л – 6 ЕД.
А затем надо проверить глюкозу к отработке инсулина (в данном примере, перед обедом). Если глюкоза будет в пределах целевого уровня, значит доза была рассчитана правильно.
Достаточно ли замера глюкозы крови только перед едой и к отработке дозы (в данном примере перед завтраком и обедом)? Нет. Необходимо делать замеры через 1 час после еды (оценка пищевого пика) и через 2 часа после еды (на пике действия инсулина). Замер на пике инсулина показывает, «влезет» ли перекус. Смысл перекуса – не допустить гипогликемии на пике инсулина. Но если уровень глюкозы высокий, то перекус не нужен. Замер через 1 час после еды показывает пищевой (постпрандиальный) пик (т.е. уровень глюкозы крови после того, как еда всосалась). Идеально, когда пищевой пик составляет +1,5-3 ммоль (до 4 ммоль) к уровню глюкозы до еды.
Пищевой пик регулируется паузой. Пауза – это время от введения инсулина до того, как Вы начали есть.
Цель паузы – достичь совпадения профиля всасывания пищи и действия инсулина и, как результат, – нахождение глюкозы в целевом диапазоне на всем протяжении после еды. Пауза подбирается по пищевому пику (замер глюкометром через 1-1,5 часа после еды). Если наблюдаем высокий пик через час, но к отработке инсулина глюкоза снижается до целевых значений, - значит еда опередила инсулин.
Пауза зависит от:
1) уровня глюкозы (если сахар низкий - пауза короткая или ее вообще нет, если высокий – пауза более длинная, надо дать инсулину развернуться, а потом начать есть). Принцип – «ниже сахар, меньше пауза».
Примерные паузы по уровню глюкозы можно посмотреть в таблице (таблица очень условная и является только ориентиром для начала подбора паузы, т.к. паузы очень индивидуальны).
Существует большое количество разнообразных устройств для введения инсулина. Однако сама техника инъекций практически всегда одинакова, для всех типов устройств.
Первое, о чем следует позаботиться, - это чистота рук и места инъекции. Как правило, достаточно просто вымыть руки с мылом и ежедневно принимать душ.
Дополнительно обрабатывать место инъекции специальными дезинфицирующими растворами не надо.
Спирт разрушает инсулин, а также вызывает подкожное раздражение с развитием уплотнений (липодистрофий).
Выбирая место инъекции, Вы должны помнить в первую очередь о двух вещах:
- Как обеспечить необходимую скорость всасывания инсулина в кровь - из разных областей тела инсулин всасывается с разной скоростью.
- Как избежать слишком частых инъекций в одно и то же место.
СКОРОСТЬ ВСАСЫВАНИЯ
Инсулин быстрее всасывается из области живота, чем из бедер и ягодиц. Вот почему врачи часто рекомендуют делать инсулин короткого действия (прозрачный раствор инсулина) в область живота, а инсулин длительного действия (мутный раствор инсулина) - в бедра или ягодицы.
РАСПРЕДЕЛЕНИЕ МЕСТ ИНЪЕКЦИЙ

После того, как Вы выбрали место для инъекции (живот, бедро или ягодица), следует позаботиться о том, чтобы сделать инъекцию на достаточном удалении от предыдущей. Никогда не делайте инъекции в места таких уплотнений, так как инсулин при этом будет всасываться неправильно.
ПОДГОТОВКА К ИНЪЕКЦИИ
Перемешивание инсулина

Инсулин продленного действия (слегка мутный) представляет собой суспензию, так как в нем содержится специальное вещество, которое не позволяет инсулину всасываться в кровь слишком быстро. Поэтому, прежде чем сделать инъекцию такого инсулина, его нужно хорошо перемешать. Для этого шприц-ручку с заправленным картриджем переворачивают вверх-вниз не менее 10 раз (не трясти. ). Находящийся в картридже маленький стеклянный шарик помогает лучше перемешать инсулин. После перемешивания инсулин должен стать равномерно белым и мутным. Инсулин короткого действия (прозрачный раствор) перемешивать перед инъекцией не нужно.
Установка иглы
Снимите колпачок со шприц-ручки и снимите защитную наклейку с иглы. Возьмите шприц-ручку за верхнюю часть (держатель картриджа) и навинтите иглу на резьбу картриджа с инсулином. Только после этого можете снять с иглы внешний и внутренний защитные колпачки.
Удаление воздуха перед инъекцией
Держа шприц-ручку иглой вверх, постучите слегка по ее корпусу. В картридже с инсулином может быть пузырек воздуха, который всплывет вверх. Само по себе наличие воздуха в картридже с инсулином не представляет опасности, но может вызвать несколько неточную дозировку инсулина. Выпустите 1-2 ЕД инсулина в воздух. Это позволит Вам убедиться в проходимости иглы и удалить большие пузырьки воздуха из картриджа с инсулином.
УСТАНОВКА ДОЗЫ ИНСУЛИНА
Обычно в шприц-ручках доза устанавливается поворотом специального селектора дозировки. Подробное объяснение Вы найдете в инструкции, прилагаемой к Вашей шприц-ручке. Прежде чем сделать инъекцию, обязательно еще раз убедитесь в правильности установки дозы.
МЕСТА И ТЕХНИКА ИНЪЕКЦИЙ
Инсулин вводят подкожно. Если в месте инъекции подкожный жировой слой слишком тонкий или игла слишком длинная, при введении возможно попадание инсулина в мышцу. Введение инсулина в мышцу не представляет опасности, однако инсулин при этом всасывается в кровь быстрее, чем при подкожной инъекции. Чтобы избежать попадания лекарства в мышцу, иглу следует вводить в кожную складку.
ФОРМИРОВАНИЕ КОЖНОЙ СКЛАДКИ

- освободить на коже место, куда будет вводиться инсулин. Протирать спиртом место инъекции не нужно;
- большим и указательным пальцами взять кожу в складку. Это делается также для уменьшения вероятности попадания в мышцу.
- ввести иглу у основания кожной складки перпендикулярно поверхности или под углом 45°;
- не отпуская складку (!), нажать до упора на поршень шприца;
- медленно сосчитать до 10 после введения инсулина, затем вынуть иглу.
ВВЕДЕНИЕ ИНСУЛИНА
Инсулин вводят медленно, мягко нажимая на пусковую кнопку шприц-ручки. При медленном введении инсулин лучше распределяется в тканях.
После того как Вы нажали на пусковую кнопку до упора, отпустите кожную складку, выньте иглу до половины длины и подождите некоторое время (медленно сосчитайте до десяти), затем выньте иглу полностью.
Часто пациенты отказываются от перевода на временную инсулинотерапию, боясь, что их «посадят на инсулин». Это опасение абсолютно необоснованно. Привыкание к инсулину не развивается. Если не получается уйти от инсулинотерапии после «временного» назначения, то это не потому, что организм «впал в зависимость от инсулина», а потому, что поджелудочная железа перестала вырабатывать инсулин (развилась абсолютная инсулиновая недостаточность). Наоборот, временный перевод на инсулинотерапию позволяет дольше сохранить свою секрецию инсулина.
У здоровых людей постоянно (независимо от приема пищи) вырабатывается инсулин со скоростью 0,5-1 ЕД/час – базальная секреция.
При приеме пищи происходит дополнительный выброс инсулина на еду – пищевой (прандиальный) пик.
Таким образом, препараты искусственного инсулина должны имитировать:
- базальную секрецию инсулина;
- пищевой пик инсулина.
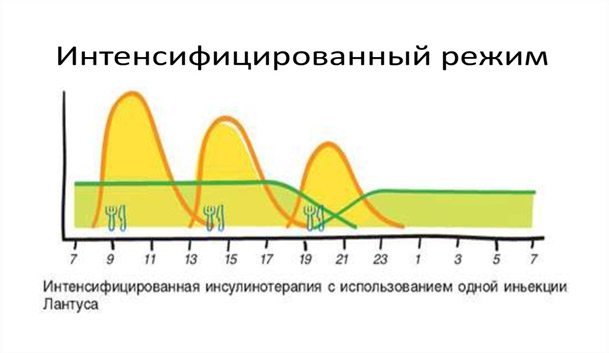
Все препараты инсулина делятся на инсулины короткого действия и длительного действия.
Базальную секрецию обеспечивает инсулин длительного действия («базовый» или «фоновый» инсулин – на картинке выше действие продленного инсулина нарисовано зеленой линией).
Задача препаратов инсулина длительного действия – поддерживать базальную (фоновую) концентрацию инсулина в организме. Он поддерживает нормальный уровень глюкозы крови в то время, когда человек не ест. Инсулин длительного действия вводится независимо от приема пищи, в одно и то же время, 1-2 раза в сутки, после инъекции длинного инсулина есть не надо.
Пищевой пик обеспечивает инсулин короткого действия («короткий» инсулин – на картинке выше желтая линия).
Задача инсулина короткого действия – сымитировать выброс инсулина поджелудочной железой при приеме пищи. Он вводится на прием пищи.
Сейчас все инсулины являются генно-инженерными человеческими инсулинами.
Генно-инженерные человеческие инсулины короткого действия это моноинсулин, актрапид, генсулин Р, хумулин Р и др., длительного действия - НПХ инсулины (протамин, протофан, генсулин Н, хумулин Н и др.). Разница между этими препаратами непринципиальна.
Но, кроме собственно инсулинов, существуют аналоги инсулинов.
В аналогах изменена молекула инсулина, за счет чего изменяется начало и продолжительность действия препарата.
Инсулин вводится подкожно. Вводить инсулин можно с помощью:
- инсулиновых шприцев;
- шприц-ручек;
- инъекционного порта (айпорта, iPort);
- инсулиновой помпы.
В Республике Беларусь инсулин чаще всего вводится с помощью инсулиновых шприцев.

Объемы инсулиновых шприцев: 0,3 мл, 0,5 мл и 1 мл. На шприц нанесены деления и цифры. Цифры означают количество единиц (от 10 до 100 ЕД). На картинке – шприц объемом 1 мл, в 1 мл – 100 ЕД, одно маленькое деление соответствует 2 ЕД инсулина.
Шприц должен соответствовать концентрации инсулина. Сейчас почти все инсулины с концентрацией 100 ЕД/мл и им соответствуют шприцы 0,1 мл – 10 ЕД (на шприце 1 мл маркировка 100 ЕД; 0,5 мл – 50 ЕД; 0,3 мл – 30 ЕД). Но раньше выпускался инсулин с концентрацией 40 ЕД/мл и для него существовали соответствующие шприцы (40 ЕД – 1 мл). Если в такой шприц набрать инсулин с концентрацией 100 ЕД/мл, то доза будет превышена в 2,5 раза. В нашей стране в настоящее время такие шприцы не выпускаются.
Кроме того, в аналоге инсулина туджео 300 ЕД в мл. Туджео вводится шприц-ручкой. Но если вдруг понадобится вводить туджео шприцем и набрать дозу инсулиновым шприцем на 100 ЕД/мл, то набранная доза будет больше нужной дозы в 3 раза.
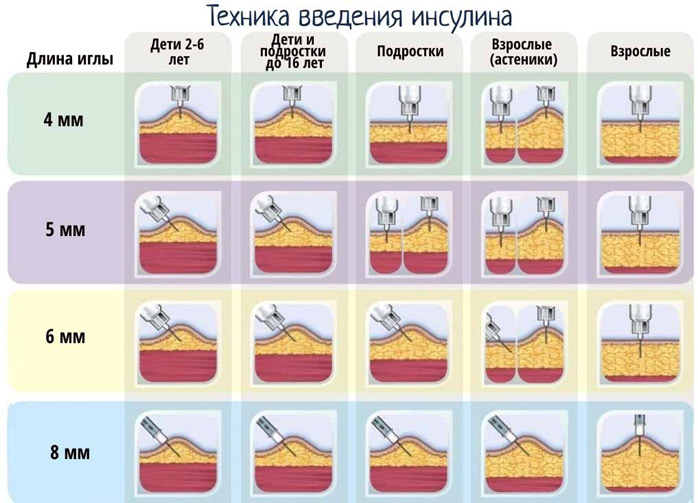
Длина иглы в инсулиновом шприце от 6 до 13 мм. Толщина иглы обозначается буквой «G» (G31 – G26). Чем больше номер, тем тоньше игла (т.е. игла G31 будет тоньше, чем G26).
Выбор оптимальной длины и толщины иголки зависит от индивидуальных параметров организма и подбирается экспериментально.
Шприц-ручки

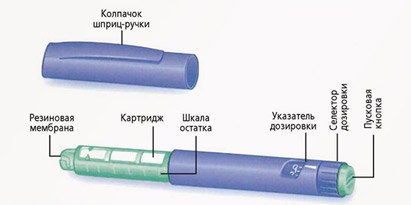
Шприц ручка это устройство, в которое вставляется инсулин в специальных флаконах – картриджах. Устанавливается необходимая доза инсулина и вводится в виде инъекции (укола), как и шприцем. Иглы в шприц-ручках съемные и должны меняться после каждой инъекции инсулина. Иглы являются универсальными и подходят ко всем шприц-ручкам. После инъекции инсулина иглу надо снять. Нельзя хранить ручку с накрученной иглой. Из иглы может подтекать инсулин и в картридж может попадать воздух.

Иглы бывают длиной от 4 до 12 мм и толщиной G32 – G29. Как и в инсулиновом шприце, чем больше номер, тем тоньше игла.
Шприц-ручки бывают одноразовые и многоразовые.
Например, лантус выпускается в виде одноразовой ручки (Лантус СолоСтар) и в картриджах для многоразовой ручки (Лантус Пенфилл).
Одноразовая ручка содержит 300 ЕД инсулина (1 мл – 100 ЕД, в одной ручке 3 мл). Когда инсулин заканчивается, ручка выбрасывается. В многоразовых шприц-ручках вставляется инсулин в сменных картриджах. Один картридж (кроме Туджео) также содержит 300 ЕД инсулина (1 мл – 100 ЕД, 1 картридж – 3 мл). В Туджео в 1 мл содержится 300 ЕД.
В Республике Беларусь инсулин в картриджах выписывается только определенным категориям пациентов, указанным в приказе Минздрава (дети, беременные и др.).
Также ручки бывают электронными и механическими. Еще ручки отличаются по шагу, которым можно вводить инсулин (0,1 ЕД; 0,5 ЕД; 1 ЕД).
Для каждого инсулина – своя шприц-ручка!
Инъекционный порт

Смысл порта – сокращение количества инъекций. При его использовании выполняется 1 прокол при установке самого айпорта (специальным устройством под кожу вводится канюля), а далее укол инсулина делается не под кожу, а в резиновую мембрану айпорта. Инъекционный порт устанавливается на 72 часа или на 75 инъекций. Канюля айпорта бывает 6 и 9 мм (для детей – 6 мм, для взрослых – 9 мм). В айпорт нельзя одновременно вводить короткий и длинный инсулин. Разница между инъекциями должна быть не менее 60 минут. Причем сначала надо вводить короткий инсулин и только через 60 минут в айпорт можно ввести инсулин длительного действия. После введения в айпорт инсулина длительного действия ввести в него короткий инсулин можно не ранее чем через 3 часа. Поэтому часто инсулин короткого действия вводят в айпорт, а длительного – обычной инъекцией.
Инъекции в мембрану айпорта можно выполнять шприцами и ручками. Но иглы должны быть не менее 6 мм.
Рекомендуемые места введения инсулина
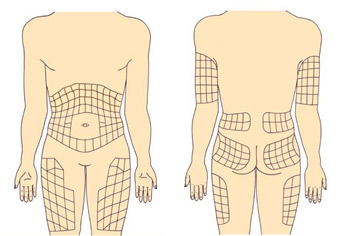
Инсулин можно вводить в область передненаружной поверхности бедер, ягодицы, наружную поверхность плеч, живот. В области живота инсулин не вводится вокруг зоны пупка (отступить 2 см по диаметру), в область срединной линии живота, от ребер вниз надо отступить 2 см.
В зависимости от того, куда ввели инсулин, отличается время действия генно-инженерного инсулина (аналогов это не касается). Самое быстрое действие инсулина наступает при введении в живот, поэтому в живот вводится инсулин короткого действия. Инсулин длительного действия вводится в бедра, ягодицы.
Вводить в плечи инсулин желательно, только если инъекцию выполняет кто-то другой.
Инсулин будет быстрее всасываться в условиях повышенного кровообращения (после бани, горячего душа, массажа места инъекции, физической нагрузки). Замедляет действие инсулин охлаждение, спазм сосудов, обезвоживание.
Нельзя вводить инсулин в одно и то же место, места введения инсулина необходимо чередовать (левое-правое бедро или плечо, левая – правая половина живота), расстояние между инъекциями инсулина должно быть не менее 2 см. Инсулин не вводится в область рубцов, стрий (растяжек).
Необходимо регулярно осматривать и прощупывать места инъекций. При неправильной технике инъекций (многократные инъекции в одно место, введение холодного инсулина, многократное использование игл и пр.) в местах введения инсулина могут образовываться уплотнения («шишки») – гипертрофическая липодистрофия. Реже в местах введения инсулина может происходить истончение подкожно-жировой клетчатки («впадины») – атрофическая липодистрофия. В места липодистрофий инсулин вводить нельзя! Если ввести инсулин в места липодистрофий, он не будет оказывать действия, также инсулин может там накапливаться и действовать непредсказуемо. В места липодистрофий теряется чувствительность, поэтому часто пациенты вводят туда инсулин, потому что там «небольно». Так делать нельзя.
Техника введения инсулина
Если Вы вводите продленный НПХ-инсулин («мутный» длинный инсулин), то перед употреблением его надо перемешать, перекатывая между ладонями не менее 10 раз (нельзя трясти флакон).
Если инсулин вводится шприцем, то в шприц надо набрать воздух соответственно количеству единиц инсулина (если вводите 10 ЕД инсулина, необходимо набрать 10 ЕД воздуха). Затем ввести набранный воздух из шприца во флакон с инсулином и набрать нужное количество инсулина. Удалить пузырьки воздуха из шприца (иглу вверх, постучать по шприцу), выпустить из шприца лишний воздух и 0,5-1 ЕД инсулина.
Если инсулин вводится шприц-ручкой, то надо набрать и выпустить 0,5-1 ЕД инсулина, держа при этом ручку иглой вверх.
Инъекции выполняются на чистом участке кожи чистыми руками. Если Вы соблюдаете правила личной гигиены, ежедневно принимаете душ, нет необходимости дезинфицировать кожу перед каждым уколом.
Необходимо сформировать кожную складку (в складку нельзя захватывать мышцы, должна захватываться только кожа). Инъекции инсулина должны осуществляться в подкожный жир, а не внутрикожно или внутримышечно. Складку надо брать двумя пальцами, а не всей кистью (чтобы не захватить мышцы).
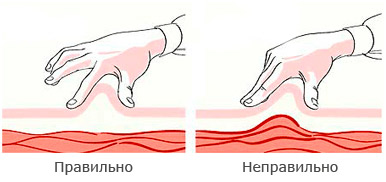
Игла вводится в зависимости от толщины подкожно-жировой клетчатки вводится под прямым углом или под углом 45 0 в основание складки, срезом иглы вверх.
После введения иглы надо плавно нажать на поршень шприца или шприц-ручки (шприц-ручку обхватить 4 пальцами, нажимать большим пальцем), ввести инсулин и удерживать шприц под кожей не менее 10 секунд (считать до 20). Чем больше доза, тем дольше надо держать иглу. После этого достать иглу (складку не отпускать!), подождать немного (досчитать до 3) и отпустить складку.
Хранение инсулина
Запас инсулина должен храниться в холодильнике при температуре от 2 до 8 0 С. Инсулин нельзя замораживать! Если инсулин был заморожен, его нельзя использовать. В самолете инсулин нельзя сдавать в багаж, т.к. там он может замерзнуть.
Флакон, из которого вводится инсулин может храниться при комнатной температуре (до 25 0 С) до 4 недель. Следует избегать попадания прямых солнечных лучей на инсулин.
Если инсулин достали из холодильника, он должен находиться при комнатной температуре не менее 1 часа.
В поездках, на пляже запас инсулина надо хранить в специальных термочехлах для хранения инсулина. Также термочехлы надо использовать при отрицательной температуре окружающего воздуха. При отрицательной температуре окружающего воздуха инсулин надо перевозить, положив его ближе к телу, а не в сумке.
Нельзя использовать инсулин при изменении цвета, появлении хлопьев, осадка.
Инсулиновая помпа
Инсулиновая помпа представляет собой устройство, с помощью которого осуществляется постоянная подкожная инфузия инсулина. При этом вводится ультракороткий инсулин с заданной скоростью в качестве базального инсулина и дополнительно вводятся болюсы инсулина на еду.
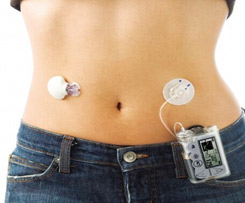
При этом можно изменять скорость введения базального инсулина по часам (эффективно при синдроме утренней зари), применять различные болюсы введения короткого инсулина (эффективно для компенсации различной еды). Помпа не заменяет мониторинг глюкозы (мониторинг это одна статья расходов, помпа – другая). Также надо понимать, что помпа не является искусственной поджелудочной железой, решение о вводимых дозах инсулина принимает не помпа, а пациент. При использовании помпы надо уметь точно считать углеводы, знать свои коэффициенты. Помпу есть смысл ставить, когда имеется понятие о компенсации диабета. При отсутствии знаний помпа сама по себе не решит проблемы компенсации.
Существуют проводные и беспроводные помпы. В беспроводных помпах (Омнипод) инсулин находится в специальных устройствах (подах), которые устанавливаются на тело. Управление подачей инсулина осуществляется через специальный пульт. Цена одного пода – 20-25 $, один под устанавливается на 72 часа, на месяц нужно минимум 10 подов. Цена пульта составляет порядка 600 $.
В проводных помпах инсулин находится в специальном резервуаре в помпе. Помпа фиксируется на одежде, на теле подкожно устанавливается канюля (тефлоновая или стальная), инсулин подается от помпы к канюле через специальный катетер. Резервуар, канюлю и катетер надо менять каждые 3 дня.
В Республике Беларусь сертифицированы проводные помпы компании «Медтроник», которые продает компания Zarga, на сайте которой можно ознакомиться с действующими ценами.
Существует большое количество разнообразных устройств для введения инсулина. Однако сама техника инъекций практически всегда одинакова, для всех типов устройств.
Первое, о чем следует позаботиться, - это чистота рук и места инъекции. Как правило, достаточно просто вымыть руки с мылом и ежедневно принимать душ.
Дополнительно обрабатывать место инъекции специальными дезинфицирующими растворами не надо.
Спирт разрушает инсулин, а также вызывает подкожное раздражение с развитием уплотнений (липодистрофий).
Выбирая место инъекции, Вы должны помнить в первую очередь о двух вещах:
- Как обеспечить необходимую скорость всасывания инсулина в кровь - из разных областей тела инсулин всасывается с разной скоростью.
- Как избежать слишком частых инъекций в одно и то же место.
СКОРОСТЬ ВСАСЫВАНИЯ
Инсулин быстрее всасывается из области живота, чем из бедер и ягодиц. Вот почему врачи часто рекомендуют делать инсулин короткого действия (прозрачный раствор инсулина) в область живота, а инсулин длительного действия (мутный раствор инсулина) - в бедра или ягодицы.
РАСПРЕДЕЛЕНИЕ МЕСТ ИНЪЕКЦИЙ

После того, как Вы выбрали место для инъекции (живот, бедро или ягодица), следует позаботиться о том, чтобы сделать инъекцию на достаточном удалении от предыдущей. Никогда не делайте инъекции в места таких уплотнений, так как инсулин при этом будет всасываться неправильно.
ПОДГОТОВКА К ИНЪЕКЦИИ
Перемешивание инсулина

Инсулин продленного действия (слегка мутный) представляет собой суспензию, так как в нем содержится специальное вещество, которое не позволяет инсулину всасываться в кровь слишком быстро. Поэтому, прежде чем сделать инъекцию такого инсулина, его нужно хорошо перемешать. Для этого шприц-ручку с заправленным картриджем переворачивают вверх-вниз не менее 10 раз (не трясти. ). Находящийся в картридже маленький стеклянный шарик помогает лучше перемешать инсулин. После перемешивания инсулин должен стать равномерно белым и мутным. Инсулин короткого действия (прозрачный раствор) перемешивать перед инъекцией не нужно.
Установка иглы
Снимите колпачок со шприц-ручки и снимите защитную наклейку с иглы. Возьмите шприц-ручку за верхнюю часть (держатель картриджа) и навинтите иглу на резьбу картриджа с инсулином. Только после этого можете снять с иглы внешний и внутренний защитные колпачки.
Удаление воздуха перед инъекцией
Держа шприц-ручку иглой вверх, постучите слегка по ее корпусу. В картридже с инсулином может быть пузырек воздуха, который всплывет вверх. Само по себе наличие воздуха в картридже с инсулином не представляет опасности, но может вызвать несколько неточную дозировку инсулина. Выпустите 1-2 ЕД инсулина в воздух. Это позволит Вам убедиться в проходимости иглы и удалить большие пузырьки воздуха из картриджа с инсулином.
УСТАНОВКА ДОЗЫ ИНСУЛИНА
Обычно в шприц-ручках доза устанавливается поворотом специального селектора дозировки. Подробное объяснение Вы найдете в инструкции, прилагаемой к Вашей шприц-ручке. Прежде чем сделать инъекцию, обязательно еще раз убедитесь в правильности установки дозы.
МЕСТА И ТЕХНИКА ИНЪЕКЦИЙ
Инсулин вводят подкожно. Если в месте инъекции подкожный жировой слой слишком тонкий или игла слишком длинная, при введении возможно попадание инсулина в мышцу. Введение инсулина в мышцу не представляет опасности, однако инсулин при этом всасывается в кровь быстрее, чем при подкожной инъекции. Чтобы избежать попадания лекарства в мышцу, иглу следует вводить в кожную складку.
ФОРМИРОВАНИЕ КОЖНОЙ СКЛАДКИ

- освободить на коже место, куда будет вводиться инсулин. Протирать спиртом место инъекции не нужно;
- большим и указательным пальцами взять кожу в складку. Это делается также для уменьшения вероятности попадания в мышцу.
- ввести иглу у основания кожной складки перпендикулярно поверхности или под углом 45°;
- не отпуская складку (!), нажать до упора на поршень шприца;
- медленно сосчитать до 10 после введения инсулина, затем вынуть иглу.
ВВЕДЕНИЕ ИНСУЛИНА
Инсулин вводят медленно, мягко нажимая на пусковую кнопку шприц-ручки. При медленном введении инсулин лучше распределяется в тканях.
После того как Вы нажали на пусковую кнопку до упора, отпустите кожную складку, выньте иглу до половины длины и подождите некоторое время (медленно сосчитайте до десяти), затем выньте иглу полностью.

Описание слайда:
СЕСТРИНСКИЙ ПРОЦЕСС ПРИ САХАРНОМ ДИАБЕТЕ У ДЕТЕЙ
г. Чебоксары, 2013
К.м.н. Федоров Александр Генрихович
Описание слайда:
Сахарный диабет (СД) - самое распространенное хроническое заболевание. По данным ВОЗ, его распространенность составляет 5 %, а это более 130 млн. человек. В России около 2 млн. больных. Сахарным диабетом болеют дети разного возраста. Первое место в структуре распространенности занимает возрастная группа от 10 до 14 лет, преимущественно мальчики.
Описание слайда:
Однако в последние годы отмечается омоложение, есть случаи регистрации болезни уже на первом году жизни.
Описание слайда:
Сахарный диабет это заболевание, обусловленное абсолютной или относительной недостаточностью инсулина, что приводит к нарушению обмена веществ, в первую очередь углеводного, и хроническому повышению уровня сахара в крови.
Описание слайда:
Сахарный диабет - это группа заболеваний: инсулинозависимый (диабет I типа); инсулинонезависимый (диабет II типа). У детей встречается чаще всего инсулинозависимый диабет (ИЗСД).
Описание слайда:
Сахарный диабет имеет генетический код - наследственно обусловленный дефект иммунитета, который проявляется образованием антител к в-клеткам поджелудочной железы.
Антитела способны разрушать в-клетки и приводить к деструкции (разрушению) поджелудочной железы.
Описание слайда:
Если в семье ребенка больна мать, то риск заболеть у ребенка составляет 3 %. если болен отец - риск 10 %, если больны оба родителя - риск 25 %.
Описание слайда:
Для реализации предрасположенности необходим толчок - действие провоцирующих факторов:
вирусные инфекции:
эпидемический паротит,
краснуха,
ветряная оспа,
гепатит,
корь,
цитомегаловирусная,
Коксаки, грипп и др.
Вирусы эпидемическою паротита, Коксаки, цитомегаловирусы непосредственно могут повреждать ткань поджелудочной железы;
- физические и психические травмы,
- нарушение питания - злоупотребление углеводами и жирами.
ФАКТОРЫ,
СПОСОБСТВУЮЩИЕ РАЗВИТИЮ ЗАБОЛЕВАНИЯ:
Описание слайда:
Описание слайда:
Особенности течения СД у детей: инсулинзависимый. Острое начало и быстрое развитие, тяжелое течение. В 30 % случаев диагноз заболевания ребенку ставится в состоянии диабетической комы.
Тяжесть заболевания определяется потребностью в заместительной терапии инсулином и наличием осложнений.
Прогноз зависит от своевременного лечения; компенсация может наступить уже через 2-3 нед. от начала терапии. При стойкой компенсации прогноз для жизни благоприятный.
Описание слайда:
Описание слайда:
Описание слайда:
Описание слайда:
Описание слайда:
1. Госпитализация обязательна.
2. Режим физической активности.
3. Диета № 9 - исключение легкоусвояемых углеводов и тугоплавких жиров, ограничение животных жиров; прием пиши дробный три основных приема и три дополнительных: второй завтрак, полдник. второй ужин; часы приема и объем пиши должны быть четко фиксированы. Для расчета калорийности используется система «хлебных единиц». 1 ХЕ - это количество продукта, в котором содержится 12 г углеводов.
ЛЕЧЕБНАЯ ПРОГРАММА ПРИ САХАРНОМ ДИАБЕТЕ:
Описание слайда:
Описание слайда:
Описание слайда:
Описание слайда:
Описание слайда:
4. Заместительная инсулинотерапия - доза подбирается индивидуально с учетом суточной глюкозурии; детям применяют только человеческие инсулины ультракороткого, короткого и пролонгированного действия, картриджные формы: Хумалог, Актропид НМ, Протофан НМ и др.
ЛЕЧЕБНАЯ ПРОГРАММА ПРИ САХАРНОМ ДИАБЕТЕ:
Описание слайда:
Описание слайда:
5. Нормализация обмена липидов, белков, витаминов, микроэлементов.
6. Лечение осложнений.
7. Фитотерапия.
8. Санаторно-курортное лечение.
9. Рациональная психотерапия.
10. Обучение больного образу жизни при СД. методам самоконтроля.
11. Диспансеризация.
ЛЕЧЕБНАЯ ПРОГРАММА ПРИ САХАРНОМ ДИАБЕТЕ:
Описание слайда:
ЭТАПЫ
СЕСТРИНСКОГО ПРОЦЕССА
ПРИ САХАРНОМ ДИАБЕТЕ У ДЕТЕЙ
Описание слайда:
СУБЪЕКТИВНЫЕ МЕТОДЫ ОБСЛЕДОВАНИЯ:
Характерные жалобы: сильная жажда днем и ночью - ребенок выпивает до 2 л и более жидкости в день, много мочится до 2-6 л в сутки, ночное недержание, похудание за короткий промежуток времени при очень хорошем аппетите; недомогание, слабость, головная боль, повышенная утомляемость, плохой сон, зуд, особенно в области промежности.
История (анамнез) заболевания: начало острое, быстрое в течение 2-3 нед.; возможно выявление провоцирующего фактора.
История (анамнез) жизни: заболевший ребенок из группы риска с отягощенной наследственностью.
1 ЭТАП.
СБОР ИНФОРМАЦИИ О ПАЦИЕНТЕ
:
Описание слайда:
ОБЪЕКТИВНЫЕ МЕТОДЫ ОБСЛЕДОВАНИЯ:
Осмотр: ребенок пониженного питания, кожные покровы сухие.
Результаты лабораторных методов диагностики (амбулаторная карта или история болезни): биохимический анализ крови - гипергликемия натощак не менее 7.0 ммоль/л; общий анализ мочи - глюкозурия.
1 ЭТАП.
СБОР ИНФОРМАЦИИ О ПАЦИЕНТЕ
:
Описание слайда:
Существующие проблемы, обусловленные недостаточностью инсулина и гипергликемией:
полидипсия (жажда) днем и ночью;
полиурия;
появление ночного энуреза;
полифагия (повышенный аппетит),
постоянное чувство голода: резкое похудание;
кожный зуд;
повышенная утомляемость, слабость;
головная боль, головокружения;
снижение умственной и физической работоспособности;
нойничковая сыпь на коже.
2 ЭТАП.
ВЫЯВЛЕНИЕ ПРОБЛЕМ БОЛЬНОГО РЕБЕНКА
Описание слайда:
Потенциальные проблемы связаны в первую очередь с длительностью заболевания (не менее 5 лет) и степенью компенсации:
риск снижения иммунитета и присоединения вторичной инфекции;
риск микроангиопатий;
задержка полового и физического развития;
риск жировой дистрофии печени;
риск нейропатий периферических нервов нижних конечностей;
диабетическая и гипогликемическая комы.
2 ЭТАП.
ВЫЯВЛЕНИЕ ПРОБЛЕМ БОЛЬНОГО РЕБЕНКА
Описание слайда:
Цель ухода: способствовать улучшению состояния. наступлению ремиссии, не допустить развитие осложнений.
Постовая медицинская сестра обеспечивает:
Взаимозависимые вмешательства:
- организацию режима с адекватной физической нагрузкой;
- организацию лечебного питания - диета № 9;
- проведение заместительной инсулинотерапии;
- прием лекарственных препаратов для профилактики развития осложнений (витаминные, липотропные и др.);
- транспортировку или сопровождение ребенка на консультации к специалистам или на обследования.
3 - 4 ЭТАПЫ.
ПЛАНИРОВАНИЕ И РЕАЛИЗАЦИЯ УХОДА ЗА ПАЦИЕНТОМ В УСЛОВИЯХ СТАЦИОНАРА
Описание слайда:
Независимые вмешательства:
- контроль над соблюдением режима и диеты;
- подготовка к проведению лечебно-диагностических процедур;
- динамические наблюдения за реакцией ребенка на лечение: самочувствие, жалобы, аппетит, сон, состояние кожи и слизистых, диурез, температура тела;
- наблюдение за реакцией ребенка и его родителей на болезнь: проведение бесед о заболевании, причинах развития, течении, особенностях лечения, осложнениях и профилактике; оказание постоянной психологической поддержки ребенку и родителям;
- контроль над передачами, обеспечение комфортных условий в палате.
3 - 4 ЭТАПЫ.
ПЛАНИРОВАНИЕ И РЕАЛИЗАЦИЯ УХОДА ЗА ПАЦИЕНТОМ В УСЛОВИЯХ СТАЦИОНАРА
Описание слайда:
Обучение ребенка и родителей образу жизни при СД:
- организация питания в домашних условиях:
ребенок и родители должны знать особенности диеты, продукты, которые нельзя употреблять и которые необходимо ограничить;
уметь составлять режим питания;
рассчитывать калорийность и объем съедаемой пищи;
самостоятельно применять систему «хлебных единиц», проводить при необходимости коррекцию в питании;
проведение инсулинотерапии в домашних условиях:
ребенок и родители должны овладеть навыками введения инсулина: должны знать его фармакологическое действие, возможные осложнения от длительного применения и меры профилактики;
правила хранения;
самостоятельно при необходимости провести коррекцию дозы;
3 - 4 ЭТАПЫ.
ПЛАНИРОВАНИЕ И РЕАЛИЗАЦИЯ УХОДА ЗА ПАЦИЕНТОМ В УСЛОВИЯХ СТАЦИОНАРА
Описание слайда:
3 - 4 ЭТАПЫ.
ПЛАНИРОВАНИЕ И РЕАЛИЗАЦИЯ УХОДА ЗА ПАЦИЕНТОМ В УСЛОВИЯХ СТАЦИОНАРА
Описание слайда:
При правильной организации сестринского ухода общее состояние ребенка улучшается, наступает ремиссия. При выписке из стационара ребенок и его родители знают все о заболевании и его лечении, владеют навыками проведения инсулинотерапии и методов самоконтроля в домашних условиях, организации режима и питания.
Ребенок находится под постоянным наблюдением эндокринолога.
5 ЭТАП.
ОЦЕНКА ЭФФЕКТИВНОСТИ УХОДА
Описание слайда:
СПАСИБО ЗА ВНИМАНИЕ!
Если Вы считаете, что материал нарушает авторские права либо по каким-то другим причинам должен быть удален с сайта, Вы можете оставить жалобу на материал.

Потребность в инсулине зависит от пола, возраста, веса и длительности диабета.
- До и после пубертата суточная потребность в инсулине составляет 0.6-1.0 единица на килограмм массы тела
- Во время пубертата потребность в инсулине составляет 1.0-2.0 единицы на килограмм массы тела. Девочки могут иметь большую потребность в инсулине, чем мальчики
- Всасывание инсулина, особенно инсулина продленного действия, может сильно варьировать день ото дня
- Никогда не меняйте дозу инсулина без достаточных на то оснований. Основанием должны являться высокие/низкие значения сахара крови в течение как минимум 3-5 обычных дней. Не подбирайте суточную дозу инсулина во время дней рождения, периодов особенно тяжелой физической нагрузки или других необычных ситуаций
- Никогда не меняйте дозу инсулина более чем на 2-6 единиц одномоментно. Точная величина изменения будет зависеть от конкретного ребенка, от обычной суточной дозы инсулина и количества инъекций в день
- Не меняйте дозу утреннего и вечернего инсулина одновременно
- Проверьте у ребенка сахар крови в середине ночи, если доза вечернего инсулина была увеличена
- Всегда подождите 3-5 дней, чтобы оценить результат изменения дозы
- Уплотнения в местах инъекций могут быть причиной плохой компенсации
Инсулин бывает различных типов и комбинаций:
Инсулин короткого действия (Актрапид®)
- применяется отдельно или в комбинации с другими типами инсулина
- действует от 0,5 до 8 часов после инъекции
- наиболее активен через 1-3 часа после инъекции
- вводится в подкожножировую клетчатку живота под углом 45°
- в основном применяется в комбинации с другими типами инсулина
- действует от 1,5 до 24 часов после инъекции
- максимум действия - через 4-12 часов после инъекции
- в основном применяются отдельно или в комбинации с другими типами инсулина в 2-3 инъекции в сутки
- доступны смеси 10/90; 20/80; 30/70; 40/60; 50/50. Микстард® 20/80, например, содержит 20% инсулина Актрапид® и 80% инсулина Протафан®
- разница в действии зависит от типа смеси: чем больше инсулина Актрапид® в препарате Микстард®, тем быстрее эффект
Маленькие дети очень чувствительны к инсулину. Их аппетит и уровень физической активности значительно варьируют. В связи с этим велик риск низкого уровня сахара. Очень важно не быть слишком строгими в контроле за диабетом. Маленькие дети нуждаются приблизительно в 0.7-0.9 единицы инсулина на килограмм массы тела в сутки.
Готовая смесь инсулинов (Микстард®) очень часто применяется у детей этого возраста, чтобы избежать частых инъекций. Возможно, придется менять различные готовые смеси инсулинов для подбора необходимого количества инсулина короткого и продленного действия. Утренняя доза инсулина всегда превышает, по крайней мере в два раза, вечернюю дозу. Вечерняя доза должна делаться с осторожностью. Нужно регулярно измерять сахар крови вечером, особенно если доза инсулина была изменена. Если аппетит ребенка непредсказуем, то можно вводить дозу инсулина после еды. Доза должна изменяться соответственно аппетиту.
Всасываемость инсулина, особенно продленного действия, может варьировать день ото дня. Не меняйте дозу до тех пор, пока основание для этого не станет очевидным. Высокий/низкий уровень сахара крови должен быть постоянным в течение 3-5 дней. Места инъекций должны быть осмотрены на предмет уплотнений, так как это может изменить всасываемость инсулина.
Очень важно менять дозу инсулина постепенно, не более чем на 1-2 единицы одномоментно, для того, чтобы предотвратить низкий уровень сахара крови. После изменения дозы обязательно подождите от 3 до 5 дней прежде, чем оценивать результаты. Желательно корректировать отдельно либо дозу, либо тип инсулина. Если один показатель сахара крови в течение дня очень высокий или очень низкий, легче поменять режим приема легкоусвояемых углеводов, чем менять дозу инсулина.
РЕЖИМЫ ИНСУЛИНОТЕРАПИИ
Инсулинотерапия должна проводиться в наиболее простом режиме, позволяющем поддерживать хорошую компенсацию диабета, подтвержденную с помощью HbA1c. Увеличение количества инъекций в течение дня может и не улучшить показатели уровня HbA1c. Необходимо проконсультироваться с диабетологической командой перед каким-либо изменением режима инсулинотерапии.
Введение инсулина один раз в день
Используйте инсулин продленного действия или смесь короткого и продленного инсулина утром. Этот режим используется только в течение периода ремиссии ("медовый месяц").
Введение инсулина два раза в день
Этот режим включает использование смеси короткого и продленного инсулина перед завтраком и ужином. Он часто используется у детей после периода ремиссии и перед пубертатом. Преимуществами являются малое количество инъекций в течение дня и отсутствие инъекций во время пребывания в школе. Недостатком является то, что могут потребоваться перекусы для предотвращения гипогликемии и иногда могут быть необходимы инъекции инсулина короткого действия в течение дня.
Другим недостатком этой модели является тенденция к развитию гипогликемии ночью, обычно между 1 и 3 часами ночи. Если сахар крови часто бывает низким ночью, но нормальным или высоким утром, может быть полезным перейти с 2 на 3 инъекции в день. В этом случае инсулин продленного действия должен вводиться перед сном в 22-23 часа.
Введение инсулина три раза в день
Этот режим часто используется во время пубертата. Он требует:
- смеси инсулинов короткого и продленного действия перед завтраком
- инсулина короткого действия перед ужином
- инсулина продленного действия перед сном в 22-23 часа
Введение инсулина четыре раза в день
Этот режим требует инъекций инсулина короткого действия перед каждым основным приемом пищи и инсулина продленного действия перед сном в 22-23 часа. Он используется только во время пубертата и после пубертата у мотивированных подростков, которым необходима гибкость в их повседневной жизни для приспособления к различным физическим нагрузкам и пищевым режимам. Успех этого режима зависит от обязанности подростков измерять сахар крови несколько раз в день и регулировать дозу инсулина на основании оценки сахара крови. Чтобы извлечь пользу из этого режима, подростки должны иметь хорошие знания о диабете, поддержку семьи, школы и друзей, отсутствие боязни инъекций.
Преимуществом введения инсулина четыре раза в день является допустимая гибкость стиля жизни. Дозы инсулина могут быть подобраны к физическим и пищевым режимам. Тем не менее, имеется несколько недостатков, включая многократные инъекции в течение дня; потребность инъекций в школе; больший риск забыть сделать инъекции; частое измерение сахара крови; необходимость регулирования дозы инсулина на основании оценки сахара крови.
Регулирование дозы инсулина
(П = инсулин продленного действия, К = инсулин короткого действия, >> - увеличить, << - уменьшить)
к методической разработке по профессиональному модулю «Участие в лечебно-диагностическом и реабилитационном процессах» по теме «Осуществление сестринского ухода при болезнях эндокринной системы у детей».
Методическая разработка составлена для преподавателя с целью формирования умений по данной теме.
Методическая разработка составлена в соответствии с требованиями к знаниям по ФГОС III поколения, для использования на практическом занятии в рамках специальности 34.02.01. «Сестринское дело» базовый уровень подготовки.
В соответствии с ФГОС, после изучения данной темы студент должен:
У 1- готовить пациента к лечебно-диагностическим вмешательствам;
У 2 - осуществлять сестринский уход за пациентом при различных заболеваниях и состояниях;
У 3 - консультировать пациента и его окружение по применению лекарственных средств;
У 4 - осуществлять фармакотерапию по назначению врача;
У 5 - вести утвержденную медицинскую документацию.
3 1 - причины, клинические проявления, возможные осложнения, методы диагностики проблем пациента, организацию и оказание сестринской помощи;
З 2 - пути введения лекарственных препаратов;
З 3 - правила использования аппаратуры, оборудования, изделий медицинского назначения.
Формируемые компетенции: ОК 1 – 14 ПК 2.1-2.2 ПК 2.4 - 2.6
Методы и формы, используемые на занятии: применяются элементы кейс технологии при работе в малых группах
Методическая разработка состоит из «Пояснительной записки», «Учебно-методического плана», «Описание хода занятия», « Теоретическое осмысление учебного материала » (приложение №1), « Самостоятельная работа студентов » (приложение№2), « Физкультминутка реализация ОК 14» (приложение №3), «Осмысление и систематизация полученных знаний» (приложение№4), Подведение итогов (приложение №5)
УЧЕБНО – МЕТОДИЧЕСКИЙ ПЛАН ЗАНЯТИЯ
Тема занятия: Осуществление сестринского ухода при болезнях эндокринной системы у детей
Место проведения: кабинет пропедевтики клинических дисциплин, лечения пациентов детского возраста, сестринского ухода в педиатрии
Продолжительность проведения занятия: 270 минут
Мотивация темы: навыки, приобретенные при отработке умений по данной теме, являются основой для формирования ПК.
Цели занятия:
1. Образовательная: После изучения темы студент должен:
- знать причины, клинические проявления, возможные осложнения, методы диагностики проблем при болезнях эндокринной системы у детей; организацию и оказание сестринской помощи при болезнях эндокринной системы у детей; пути введения лекарственных препаратов; правила использования аппаратуры, оборудования, изделий медицинского назначения
- уметь готовить пациентку к лечебно-диагностическим вмешательствам; осуществлять сестринский уход при болезнях эндокринной системы у детей; консультировать родителей по применению лекарственных средств; осуществлять фармакотерапию по назначению врача; вести утвержденную медицинскую документацию.
2. Воспитательная: Стремиться к воспитанию проявления устойчивого интереса к своей будущей профессии, ответственности за результат выполнения заданий, бережного отношения к историческому наследию и культурным традициям народа, уважению социальных, культурных и религиозных различий.
3. Развивающая: Развивать стремление самостоятельно определять задачи профессионального и личностного развития, заниматься самообразованием, осознанию планировать и осуществлять повышение квалификации (ОК8). Организовывать рабочее место с соблюдением требований охраны труда, производственной санитарии, инфекционной и противопожарной безопасности (ОК 12). Развивать стремление к осуществлению поиска и использование информации, необходимой для эффективного выполнения профессиональных задач, профессионального и личностного развития (ОК 4), принятию решения в стандартных и нестандартных ситуациях и нести за них ответственность (ОК3), организовывать собственную деятельность, выбирать типовые методы и способы выполнения профессиональных задач, оценивать их выполнение и качество (ОК2).
Требования ФГОС к уровню подготовки студента:
студент должен знать:
З 1 - причины, клинические проявления, возможные осложнения, методы диагностики проблем пациента организацию и оказание сестринской помощи;
З 2 - пути введения лекарственных препаратов;
З 3 - правила использования аппаратуры, оборудования, изделий медицинского назначения.
студент должен уметь:
У 1- готовить пациента к лечебно-диагностическим вмешательствам;
У 2 - осуществлять сестринский уход при болезнях эндокринной системы у детей
У 3 - консультировать пациента и его окружение по применению лекарственных средств;
У 4 - осуществлять фармакотерапию по назначению врача;
У 5 - вести утвержденную медицинскую документацию.
ПК 2.1 Представлять информацию в понятном для пациента виде, объяснять ему суть вмешательств;
ПК 2.2 Осуществлять лечебно-диагностические вмешательства, взаимодействуя с участниками лечебного процесса;
ПК 2.4 Применять медикаментозные средства в соответствии с правилами их использования;
ПК 2.5 Соблюдать правила пользования аппаратурой, оборудованием и изделий медицинского назначения;
ПК 2.6 Вести утвержденную медицинскую документацию;
Междисциплинарная интеграция:
Внутридисциплинарная интеграция:
Методическое обеспечение занятия: Медицинская документация: температурный лист, лист наблюдения, сестринская история болезни. Карточки с задачами.
Материально-техническое обеспечение занятия:
одноразовый инсулиновый шприц с иглой,
стерильные ватные шарики,
контейнеры с дезинфицирующими растворами, ветошь,
стерильные одноразовые перчатки,
ручка с красным стержнем.
Домашнее задание: Работа с лекционным материалом, учебником Педиатрия с детскими инфекциями А.М. Запруднов, К.И. Григорьев – М.: ГЭОТАР-Медиа, 2014. стр 416-440, 464-468,. Педиатрия с детскими инфекциями Н.Г. Соколова, В.Д. Тульчинская-Ростов н/Дону, 2008. стр. 246-250.
Сестринское дело в педиатрии. Практикум. В.Д. Тульчинская, Ростов 2015. стр. 205-206.
Перечень литературы:
Основная: Педиатрия с детскими инфекциями А.М. Запруднов, К.И. Григорьев – М.: ГЭОТАР-Медиа, 2014
Дополнительная: Сестринское дело в педиатрии. Практикум. В.Д. Тульчинская, Ростов 2015
Описание хода занятия
Основные этапы
занятия. Коды формируемых
компетенций
Ориентировочное время
Содержание этапа. Методическое обоснование
Цель: этап дисциплинирует и настраивает студентов на учебную деятельность
Преподаватель отмечает отсутствующих на занятии, проверяет готовность аудитории и студентов к занятию
Мотивация учебной деятельности. Целевая установка. Формирование
Цель: активизировать познавательную деятельность студентов, показать значимость темы для будущей профессии специалиста
Преподаватель подчеркивает значимость, актуальность темы. Определяет цели и план занятия.
Теоретическое осмысление учебного материала (приложение №1)
Цель: выявить уровень теоретических знаний, и способность осуществлять поиск и использование информации, необходимой для эффективного выполнения задания, оценить степень подготовки к занятию
Исходное тестирование позволяет определить уровень подготовки обучающихся и помогает скорректировать проведение предстоящего занятия.
На этом этапе проводится контроль самостоятельной внеаудиторной работы сайта Moodle
Методические указания к проведению самостоятельной работы по выполнению ОК 2
Цель: организовать студентов для самостоятельной работы собственной деятельности
Преподаватель поясняет этапы самостоятельной работы
Самостоятельная работа студентов по формированию ОК 2; 3; 12 ПК 2.1, 2.2, 2.4, 2.6 (приложение №2)
Цель - сформировать умения У 1 – У 5
Выполнение студентами проблемно-ситуационных задач
реализация ОК 13 (приложение №3)
Цель: снятие напряжения с мышц шеи, верхних конечностей
Преподаватель организует выполнение комплекса физических упражнений.
Осмысление и систематизация полученных знаний и умений реализация
ОК 4; ОК5 (приложение №4)
Цель: систематизировать и закрепить полученные умения
Индивидуальный опрос с целью создания проблемной ситуации для развития логического, клинического, профессионального мышления и т.д.
Обсуждаются итоги самостоятельной работы студентов и выставляются оценки с комментариями. Оценка выставляется с учетом всех этапов занятия.
Обсуждаются итоги самостоятельной работы студентов и выставляются оценки с комментариями. Оценка выставляется с учетом всех этапов занятия.
Работа с лекционным материалом, учебником Педиатрия с детскими инфекциями А.М. Запруднов, К.И. Григорьев – М.: ГЭОТАР-Медиа, 2014. стр 416-440, 464-468,. Педиатрия с детскими инфекциями Н.Г. Соколова, В.Д. Тульчинская-Ростов н/Дону, 2008. стр. 246-250. Сестринское дело в педиатрии. Практикум. В.Д. Тульчинская, Ростов 2015. стр. 205-206.
Читайте также:

