Почему желтые слюни у ребенка
Обновлено: 01.07.2024
Желтая мокрота образуется при патологии бронхолегочной системы: остром и хроническом гнойном бронхите, хронической обструктивной болезни легких, абсцессе легкого и бронхоэктатической болезни. К редким причинам симптома относят легочные эозинофилии, попадание инородных тел в дыхательные пути, онкологические и врожденные заболевания. План диагностики включает рентгенографию и КТ ОГК, бронхоскопию, спирометрию, пикфлоуметрию. Из лабораторных методов применяют исследование мокроты, клинические и биохимические анализы крови. Лечение в основном медикаментозное — антибиотики, отхаркивающие препараты, бронходилататоры и гормоны. При необходимости проводятся операции.
Почему желтые слюни у ребенка
Заболевания слюнных желез у детей в большинство случаев имеют инфекционную природу, развиваются остро и проходят самостоятельно. Тем не менее, некоторые заболевания заслуживают отдельного рассмотрения.
а) Сбор анамнеза. Обычно пациента беспокоит увеличение одной или нескольких слюнных желез. Отмечается скорость развития симптомов, внезапное или постепенное проявление; наличие боли; чем провоцируется развитие симптомов (например, боль при приеме пищи) и т.п.
Необходимо уточнить в анамнезе наличие царапин или укусов животных, недавних стоматологических манипуляций, любых других заболеваний. Документируются все жалобы общего характера (лихорадка, недомогание, ознобы). Также необходимо провести полный детальный осмотр, обращать внимание на наличие сопутствующих системных заболеваний (в первую очередь иммунодефицитных состояний).
б) Осмотр ребенка с признаками болезни слюнной железы. Определяется выраженность и характер увеличения слюнных желез, наличие гиперемии, изменения цвета кожи над пораженной железой. Пальпацию необходимо проводить бимануально, это поможет дифференцировать диффузно увеличенную железу от новообразования в толще ее паренхимы или от расположенного рядом образования (увеличенного лимфоузла, кисты жаберной щели). Все дополнительные образования должны быть тщательно описаны (плотность, наличие флюктуации, болезненность, смещаемость).
При осмотре полости рта необходимо обратить внимание на количество, консистенцию и внешний вид слюны (скудная, чистая, гнойная). Выводные протоки пальпируются для исключения наличия конкрементов.
Диагностика. При подозрении на инфекционную природу заболевания рассчитывается количество лейкоцитов крови и лейкоцитарная формула. Также диагностически ценными могут оказаться другие неспецифические маркеры воспаления (С-реактивный белок, СОЭ). При необходимости определяются содержание вирусов (Эпштейн-Барр, ВИЧ, вирус эпидемического паротита), выполняются специфические бактериальные пробы (титры Bartonella henselae, туберкулиновая проба). Слюна отправляется на посев (на предмет как аэробных, так и анаэробных культур).
Для визуализации слюнных желез чаще всего используются УЗИ, рентгенография, КТ и МРТ. Более инвазивные процедуры, например, сиалография, во время которой пациенту в проток слюнной железы вводится контрастный препарат, используются редко. УЗИ используется для проведения дифференциального диагноза между солидными и кистозными образованиями, для определения расположения образования по отношению к слюнной железе (вне или внутри паренхимы), а также для контроля тонкоигольной биопсии. Преимуществами УЗИ являются отсутствие ионизирующего излучения, возможность выполнять исследование без медикаментозной седации.
Рентгенография полезна для диагностики рентгеноконтрастных конкрементов протоков слюнных желез (80% камней поднижнечелюстной, 20% околоушной железы). КТ и МРТ позволяют оценить расположение новообразования по отношению к окружающим тканям. МРТ позволяет лучше визуализировать мягкие ткани, но из-за более длительного времени проведения исследования чаще требуется медикаментозная седация (у маленьких детей и младенцев иногда даже приходится прибегать к общей анестезии).
Необходимость выполнения тонкоигольной биопсии слюнных желез спорна, но с ее помощью возможно дифференцировать доброкачественную опухоль от злокачественной вплоть до 93% случаев. Также биопсия позволяет определить гистологическую структуры тканей (ткань слюнной железы, окружающие мягкие ткани, лимфоузел). У маленьких детей биопсия выполняется под седацией или общей анестезией.
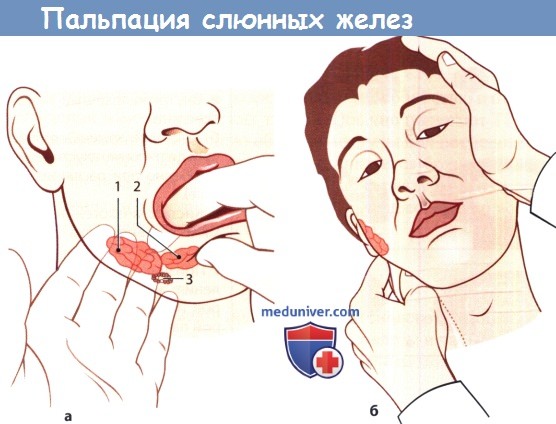
а Бимануальная пальпация поднижнечелюстной (1) и подъязычной (2) железы и перигландулярного лимфатического узла или камня (3) в поднижнечелюстном протоке.
б Техника пальпации ретромандибулярной части околоушной железы. Голову пациента наклоняют, чтобы ослабить натяжение шейной фасции.
е) Инфекционное воспаление слюнной железы (сиалоаденит):
1. Острый бактериальный сиалоаденит. Большая часть случаев инфекционного сиалоаденита имеет бактериальную природу. Пораженная железа увеличена в размерах, болезненна, пациентов также беспокоят общие симптомы инфекции. При массаже железы из ее протока поступает гнойное отделяемое. Околоушная железа поражается чаще поднижнечелюстной.
Предполагается, что слюна, производимая поднижнечелюстной железой вследствие своего слизистого характера обладает большими антибактериальными свойствами, чем серозная слюна околоушной железы. Вне зависимости от пораженной железы, инфекционный процесс возникает вследствие застоя слюны, причиной которой могут являться конкременты, дегидратация, сдавление протока извне. Слюна посылается на посев и окрашивание по Граму. Наиболее часто высеваются Staphylococcus aureus и Streptococcus viridans. Для лечения используются защищенные пенициллины (амоксициллин с клавулановой кислотой), массаж железы, теплые компрессы, обильное питье, а также вещества, способствующие слюноотделению (кислые леденцы, лимонный сок).
Если лихорадка и боль сохраняются на фоне антибактериальной терапии, необходимо заподозрить формирование абсцесса внутри железы. Для диагностики используется КТ или УЗИ. Вскрытие абсцесса проводится под наркозом.
2. Хронический бактериальный сиалоаденит. Несколько бактериальных возбудителей, способных образовывать гранулемы, могут поражать лимфоузлы, расположенные около или в толще слюнных желез. Туберкулезное поражение часто сопровождается лимфоаденопатией со стороны прикорневых и медиастинальных лимфоузлов, для диагностики также используется туберкулиновая проба. Лечение проводится системными противотуберкулезными препаратами. У детей атипичная микобактериальная инфекция встречается достаточно часто, наиболее часто поражаются органы головы и шеи.
Подозрение на микобактериальную инфекцию должно возникнуть в том случае, если кожа над пораженным участком приобретает синюшный оттенок. Наиболее часто возбудителем является Mycobacterium avium. Туберкулиновая проба слабоположительная. Для получения положительного результата посева может потребоваться больше времени. Диагноз часто ставится на основе клинических данных и анализа возбудителя. Поскольку системная антибактериальная терапия чаще всего оказывается неэффективной, проводится хирургическое удаление пораженной ткани.
Болезнь кошачьей царапины (доброкачественный вирусный лимфаденит), вызываемая Bartonella henselae, может привести к хроническому увеличению лимфоузлов, расположенных около или в толще околоушной слюнной железы, имитируя новообразование. При детальном расспросе пациент может вспомнить о царапине или укусе животного. Результаты тонкоигольной биопсии серебрятся по Вартину-Старри, в результате чего определяются характерные не кислотостойкие грамотрицательные бациллы. Лечение симптоматическое. Для ускорения выздоровления могут использоваться макролиды.
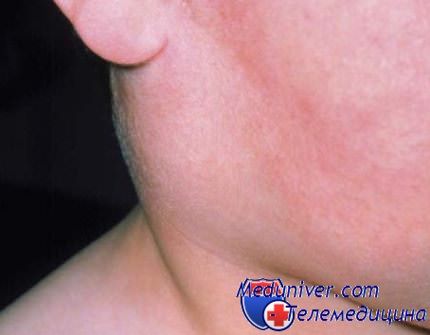
3. Вирусный сиалоаденит. Одной из причин сиалоаденита может быть эпидемический паротит, вызываемый парамиксовирусом. В последние годы из-за распространения вакцинации заболеваемость резко снизилась. За продромальным периодом (лихорадка, недомогание, симптомы ОРЗ) развивается болезненное, диффузное увеличение в размерах больших слюнных желез. Возможно также развитие воспаления мозговых оболочек, яичек, яичников, поджелудочной железы. Диагноз ставится после определения титра вируса. Лечение поддерживающее. К осложнениям относится нейросенсорная тугоухость, а также бесплодие вследствие орхита или оофорита.
Причиной хронического увеличения слюнных желез может стать ВИЧ-инфекция. Чаще всего в толще околоушной слюнной железы образуются лимфоэпителиальные кисты. Нередко первым проявлением заболевания является диффузное увеличение объема желез вследствие лимфоидной гиперплазии. Лечение при кистах консервативное, возможна их пункция при наличии косметического дефекта или иных неудобств. Паротидэктомия не рекомендуется из-за риска повреждения лицевого нерва.
Сиалоаденит может быть частью симптомокомплекса инфекционного мононуклеоза (вызываемого вирусом Эпштейна-Барр), который также характеризуется болью в горле, задней шейной лимфоаденопатией, возможно гепатоспленомегалией.
Свинка у ребенка - эпидемический паротит
ж) Обструктивные заболевания слюнных желез. Слюнные конкременты или сиалолиты представляют собой отложения солей кальция вокруг органического матрикса. В 10% случаев поражается околоушная железа, в 90% — поднижнечелюстная. Повышенная частота встречаемости сиалолитов поднижнечелюстной железы объясняется двумя факторами: во-первых, ее слюна имеет щелочной pH и более вязкий характер, во-вторых, транспорт слюны по вартонову протоку осуществляется против силы тяжести. Конкременты нарушают отток слюны из железы, вызывая боль и периодическое увеличение слюнной железы в размерах часто наблюдается во время приема пищи. Сиалоаденит часто развивается вследствие застоя слюны.
При пальпации протока поднижнечелюстной железы камни определяются по его ходу или в области выводного соустья. Конкременты околоушной железы пропальпировать сложнее. На простых рентгенограммах или КТ без контраста визуализируются только рентгеноконтрастные конкременты (80% камней поднижнечелюстной, 20% околоушной желез). Если конкремент расположен рядом с выводным соустьем протока, его можно или продавить наружу, или достать через небольшой внутриротовой разрез. При расположении конкрементов в толще железы требуется либо резекция поднижнечелюстной слюнной железы, либо поверхностная паротидэктомия.
Рецидивирующий сиалоаденит может вести к хроническому воспалению железы с нарушением ее архитектоники. Возможно формирование стриктур, нарушающих отток от железы. Через какое-то время проксимальный конец протока расширяется (сиалэктаз), вызывая хроническое увеличение железы.
Нарушение оттока слюны от малых слюнных желез может стать причиной двух схожих, но разных по сути заболеваний. Ретенционные кисты слизистой оболочки являются истинными кистами, которые изнутри выстларанула, которая образуется на дне полости носа вследствие закупорки протока поднижнечелюстной слюнной железы. Иногда ранулы могут достигать больших размеров, опускаясь в толщу челюстно-подъязычной мышцы («погруженная» ранула). Мукоцеле,напротив, не являются истинными кистами. Они лишены эпителиальной выстилки и образуются в результате распространения слизи в окружающие ткани. Как в случае ретенционных кист, так и в случае мукоцеле требуется либо марсупиализация, либо полное удаление.
В большинстве случаев удаление возможно из внутриротового доступа, лишь «погруженные» ранулы иногда удаляются из наружных доступов.
з) Врожденные образования слюнных желез. В слюнных железах могут локализоваться различные врожденные кисты. Дермоидные кисты чаще всего возникают в околоушной слюнной железе, для предотвращения рецидивов необходимо полное удаление. Также в области околоушной слюнной железы могут локализоваться пороки развития первой жаберной щели. Аномалия I типа по Work представляет собой дупликатуру мембранозной части наружного слухового прохода, II типа — дупликатуру мембранозной и хрящевой частей. Обычно они располагаются кзади и книзу от угла нижней челюсти, часто прилежат к лицевому нерву. У младенцев иногда встречаются врожденные ретенционные кисты. Обычно они регрессируют самостоятельно, требуется лишь динамическое наблюдение.
и) Новообразования слюнных желез у детей:
1. Сосудистая опухоль слюнной железы. В отличие от взрослых, наиболее часто встречающимися опухолями у детей являются сосудистые опухоли, из них наиболее распространены гемангиомы. Они возникают практически сразу после рождения, обычно за периодом роста и пролиферации на протяжении от нескольких месяцев до года следует период инволюции, который может длиться неопределенно долго. Поскольку в большинстве случаев гемангиомы регрессируют самостоятельно, требуется лишь динамическое наблюдение, целью которого является недопущение развития осложнений.
К возможным осложнениям относится изъязвление, кровотечения, функциональные нарушения, инфицирование, неполная инволюция с остаточным косметическим дефектом, а также быстрый рост в рамках синдрома Казабаха-Меррит (коагулопатия потребления, развивающаяся вследствие захвата тромбоцитов опухолью). Лечение варьирует от консервативных методов (пропранолол, кортикостероиды) до более инвазивных (лазерная абляция, хирургическое удаление).
Лимфатические мальформации, называемые также лимфангиомы, представляют собой сжимаемые новоообразования, состоящие из деформированных, расширенных лимфатических протоков. В зависимости от размеров кистозного расширения они подразделяются на макрокистозные, микрокистозные или смешанные. Они могут увеличиваться до больших размеров, вызывая сдавление дыхательных путей. Излечение достигается путем полного удаления. В последние годы также набирает популярность использование склерозирующих агентов, например, ОК-432, особенно в случае ма-крокистозных лимфангиом.
Наконец, сосудистые мальформации могут возникать в толще слюнных желез. В отличие от гемангиом, они постепенно растут по мере взросления ребенка. Спонтанной инволюции не наблюдается.
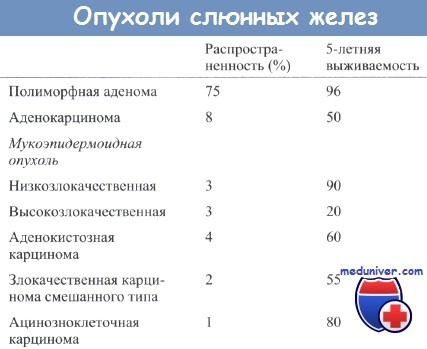
2. Доброкачественные опухоли слюнной железы. Наиболее частой доброкачественной опухолью слюнных желез у детей является плеоморфная аденома. У взрослых она представляет собой медленнорастущую, плотную опухоль. Для постановки диагноза достаточно тонкоигольной биопсии. Методом хирургического лечения является поверхностная паротидэктомия.
3. Злокачественные опухоли слюнной железы. У детей наиболее часто встречается мукоэпидермоидный рак. В зависимости от гистологического строения подразделяется на высоко- низкодифференцированный. Стадии аналогичны таковым у взрослых. Высокодифференцированные опухоли успешно излечиваются после полного хирургического удаления с захватом части здоровых тканей железы. Низкодифференцированные опухоли требуют полной паротидэктомии, диссекции лимфоузлов шеи и, возможно, лучевой терапии. В обоих случаях следует пытаться сохранить лицевой нерв, если только он не находится в толще опухоли.
Вторым по частоте встречаемости является ацинарный рак. Чаще всего опухоли являются высокодифференцированными, лечение аналогично таковому при высокодифференцированном мукоэпидермоидном раке: полное удаление с попыткой сохранения лицевого нерва.
к) Сиалорея у ребенка. Сиалорею, избыточную продукцию слюнных желез, необходимо отличать от птиализма (гиперсаливации). В основе птиализма обычно лежит сразу несколько факторов: как избыточная продукция слюны, так и нарушение ее оттока (чаще всего в результате дисфагии). Лечение обычно консервативное логопедическое, направленное на коррекцию акта глотания. В качестве фармакотерапии используются скополамин и гликопирролат.
Хирургическое лечение используется только при неэффективности консервативного. Применяются инъекции бутулотоксина А в толщу слюнной железы под контролем УЗИ, резекция поднижнечелюстной слюнной железы, изменение хода вартонова протока, интраоральное лигирование выводных протоков слюнных желез, резекция барабанной струны.
л) Ключевые моменты:
• Большинство заболеваний слюнных желез у детей имеют инфекционную или обструктивную природу. Но злокачественные новообразования слюнных желез у детей встречаются чаще, чем у взрослых.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Причины появления желтой мокроты
Гнойный бронхит
Острый процесс характеризуется частым влажным кашлем, который сопровождается отхаркиванием мокроты грязно-желтого цвета. Отделяемое бронхов жидкое, с неприятным запахом, изредка в нем попадаются отдельные желто-зеленые комочки. Откашливание усиливается по утрам, после проведения ингаляций. Больные испытывают боли в области грудной клетке, одышку, повышение температуры тела.
При хроническом бронхите вне периода обострения человек изредка отхаркивает желтую мокроту, но преимущественно кашель завершается отхождением мутной слизи. Учащение кашлевых приступов и увеличение количества гнойного отделяемого желтой окраски отмечается при обострении воспаления. Симптом сочетается с признаками интоксикации, снижением работоспособности. При большом стаже бронхита развивается бронхообструктивный синдром.
Абсцесс легкого
Выделение желтой зловонной мокроты характерно для второго периода заболевания — прорыва абсцесса в дренирующий бронх. Это происходит внезапно: сухой кашель сменяется влажным, затем отхаркивается большой объем жидких гнойных выделений «полным ртом». С учетом размеров инфицированной полости за сутки после вскрытия гнойника может выделяться до 0,5-1 литра желтой мокроты.
Прослеживается четкая связь между началом откашливания гноя желтой цвета и общим состоянием пациента. В первом периоде человек страдает от гектической лихорадки, ознобов, сильных болей в груди и мучительного непродуктивного кашля. После отхождения мокроты самочувствие быстро улучшается, нормализуется температура тела, исчезают признаки интоксикации.
Бронхоэктатическая болезнь
Появление густой желтой мокроты типично для легких и среднетяжелых форм патологии, тогда как при тяжелом течении наблюдаются зеленые выделения с гнилостным запахом. Откашливание гноя желтого цвета происходит в период обострения бронхоэктатической болезни (1-4 раза за год). За день человек выделяет до 200 мл желтой мокроты, основной объем которой приходится на утро — после пробуждения происходит отхаркивание гноя «полным ртом».
На протяжении дня возникают приступы кашля при накоплении секрета в бронхах. Во время пароксизмов выделяется небольшое количество желтой мокроты, смешанной со слизью. При травмировании бронхиальных капилляров из-за сильного кашлевого приступа в гнойном отделяемом заметны прожилки крови. Пациента беспокоит одышка и симптомы дыхательной недостаточности, интоксикация, истощение организма.

Хроническая обструктивная болезнь легких
Выделение при кашле желтоватой мокроты свидетельствует об обострении заболевания и присоединение бактериальной инфекции. Больные жалуются на усиление кашлевых пароксизмов в течение дня, после чего отхаркивается густая мокрота. Специфические изменения в бронхолегочной системе и нарушения вентиляции способствуют размножению микроорганизмов, поэтому гнойные процессы при ХОБЛ наблюдаются несколько раз в год.
Легочные эозинофилии
Патогномоничный симптом этой группы патологий — появление ярко-желтой (канареечной) мокроты, которая обусловлена повышенным содержанием эозинофилов в слизи. Симптом встречается при различных по этиологии болезнях: паразитарных легочных инвазиях (аскаридоз, анкилостомоз, стронгилоидоз), аспергиллезе, острой и хронической эозинофильной пневмонии. Изредка желтая мокрота отходит при приступе атопической бронхиальной астмы.
Синдром Картагенера
Врожденная аномалия строения эпителия дыхательных путей проявляется у детей с первых месяцев жизни. Цилиарная дискинезия приводит к рецидивирующим бактериальным инфекциям, сопровождающимся гнойными желтыми выделениями. Сначала мокрота откашливается только в периоды обострения. После 2-3 летнего возраста происходит хронизация процесса, поэтому скудные желтые выделения при кашле становятся привычным симптомом.
Инородное тело бронхов
Отхаркивание желтой мокроты возможно при длительном пребывании постороннего предмета в дыхательных путях, что способствует развитию вокруг него гнойного воспаления. Процесс вялотекущий, поэтому при кашле выделяется скудное количество гноя. Болезнь протекает по типу хронической пневмонии с чередованием периодов обострений и ремиссии, когда мокрота прекращает отхаркиваться.
Рак легких
Появление желтых гнойных выделений типично для раковой пневмонии — серьезного осложнения злокачественных неоплазий, которое обусловлено гиповентиляцией или ателектазом участка легочной ткани. В дополнение к болям в грудной клетке и синдрому интоксикации у человека повышается температура до фебрильных цифр, отмечается частый влажный кашель с желтой мокротой. Подобная клиническая картина наблюдается при легочных метастазах.
Повышенное слюноотделение
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Повышенное слюноотделение: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Пищеварение - сложный, многоэтапный процесс, требующий участия большого количества структур и органов, объединенных в пищеварительную систему.
Слюна – это один из видов пищеварительных соков, который продуцируется слюнными железами, расположенными в ротовой полости.Выделяют 3 пары крупных слюнных желез (околоушные, подчелюстные, подъязычные) и множество мелких, расположенных в слизистой оболочке ротовой полости.
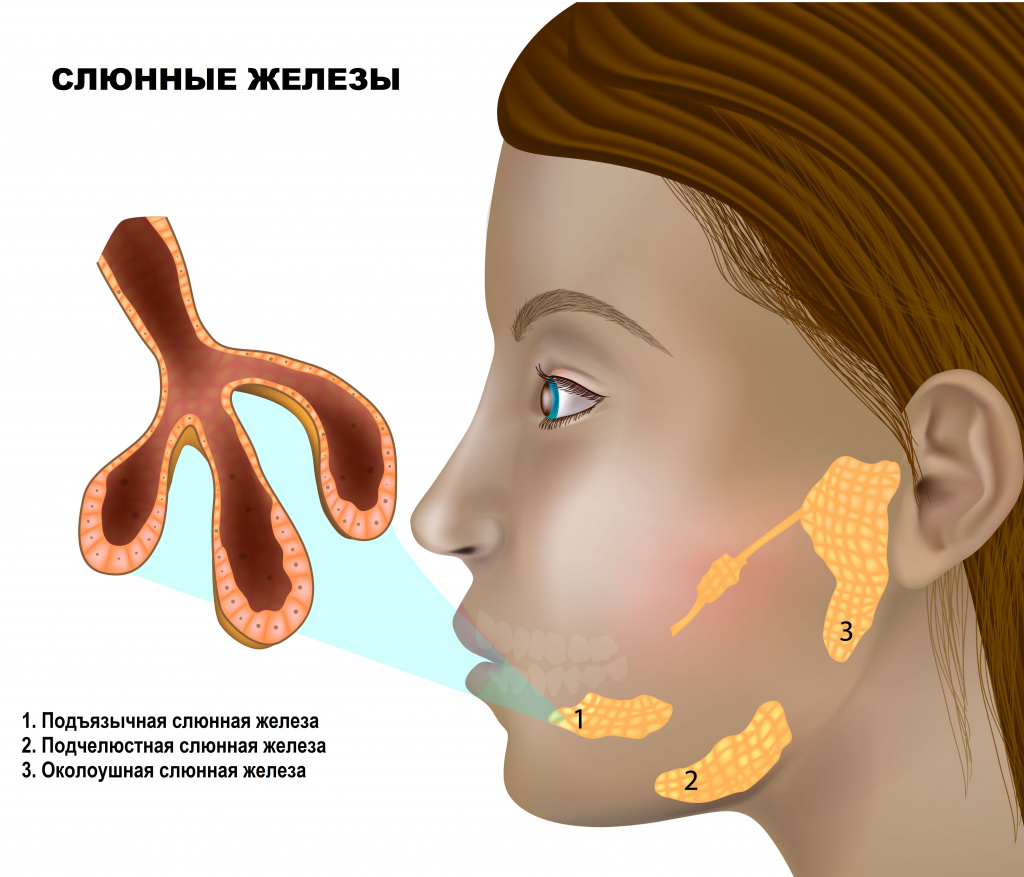
Слюна выполняет разнообразные функции. Во-первых, она увлажняет пищу и вкупе с механическим измельчением зубами способствует формированию пищевого комка, соответственно, облегчает глотание. Во-вторых, в состав слюны входит большое количество биологически активных веществ, среди которых стоит упомянуть лизоцим, обладающий бактерицидными свойствами в отношении микроорганизмов, и амилазу, которая расщепляет крахмал.
Процесс слюнотечения регулируется преимущественно рефлекторно, то есть опосредованно через нервную систему. В различных физиологических (нормальных) и патологических ситуациях возможно изменение обьема вырабатываемой слюны в сторону повышения или понижения.
Повышенное слюноотделение (гиперсаливация) – это состояние, характеризующееся образованием избыточного количества слюны, которое может сопровождаться потребностью делать больше глотательных движений или приводить к истечению слюны изо рта.Разновидности повышенного слюноотделения (гиперсаливации)
В зависимости от действительного объема вырабатываемой слюны выделяют истинную и ложную гиперсаливацию. Истинная гиперсаливация заключается в выработке большего объема слюны, чем обычно. Ложная гиперсаливация характеризуется выработкой прежнего объема слюны, однако из-за нарушения акта глотания происходит накопление слюны в ротовой полости и возможно ее истечение из ротового отверстия - в результате создается впечатление, что выработка слюны действительно повышена.
Возможные причины повышенного слюноотделения
В здоровом организме выработка слюны увеличивается в процессе пищеварения. Слюна начинает выделяться при виде пищи или при ощущении ее запаха. После попадания пищи в ротовую полость происходит непосредственное раздражение нервных окончаний, расположенных в слизистой оболочке ротовой полости. Это стимулирует соответствующий центр нервной системы и рефлекторно приводит к усилению выработки слюны.
Таким образом, изменение объема слюноотделения происходит преимущественно за счет повышенного раздражения нервных окончаний, расположенных в ротовой полости, или за счет возбуждения центра слюноотделения головного мозга.Поражение центра слюноотделения может стать причиной гиперсаливации. Кроме того, избыточное слюноотделение отмечается при поражении отдельных периферических нервов, иннервирующих слюнные железы, – тройничного, лицевого, языкоглоточного и их ветвей.
Среди заболеваний, вызывающих усиленное слюноотделение, стоит отметить патологии полости рта, заболевания собственно нервной системы, а также вторичные поражения нервных структур в результате изменения обмена веществ как следствие патологических процессов в других органах.
Гиперсаливация часто встречается при глистных инвазиях (при аскаридозе, энтеробиозе, стронгилоидозе, трихоцефалезе, фасциолезе, описторхозе и ряде других гельминтозов).Необходимо отличать истинное повышение объема секретированной слюны от нарушения глотания слюны, вырабатывающейся в обычном объеме (ложная гиперсаливация). Последняя связана с нарушением иннервации мышц, участвующих в акте глотания, и с первичным поражением этих мышц.
Стоит сказать, что избыточное выделение слюны наблюдается у грудных детей с 3 месяцев жизни, что связано с особенностью функционирования нервной системы в данный период жизни ребенка и не является отклонением.
Заболевания, вызывающие повышенное слюноотделение
Среди заболеваний, вызывающих избыточное слюноотделение, можно выделить несколько групп.
- Патологические процессы, локализованные в ротовой полости: воспалительные заболевания, чаще инфекционного происхождения: ангина (воспаление миндалин), эпиглоттит (воспаление надгортанника), а также воспаление слюнных желез (паротит, субмаксиллит, сублингвит).
- Заболевания других отделов пищеварительного тракта, рефлекторно приводящие к слюнотечению: гастрит (воспаление слизистой оболочки желудка), заболевания поджелудочной железы (панкреатит) и др.
- Заболевания нервной системы, при которых наиболее часто отмечается ложная гиперсаливация, связанная с нарушением акта глотания, однако возможна и инстиная гиперсаливация: состояния после перенесенного инсульта, детский церебральный паралич, эпилепсия (во время припадка), паркинсонизм и т.д.
- Другие патологические состояния, такие как отравления инсектицидами и другими химикатами, особенно группы фосфорно-органических соединений, а также некоторыми грибами (например, мухоморами). Помимо этого некоторые заболевания эндокринных желез могут приводить к повышению аппетита и, как следствие, к избыточному слюноотделению в состоянии голода. К таковым относятся, например, гипертиреоз (избыточная секреция гормонов щитовидной железы).
Заболевания, способные вызвать гиперсаливацию, относятся к разным клиническим дисциплинам. Чтобы не ошибиться с выбором узкого специалиста, у которого пациент будет проходить лечение, сначала стоит обратиться к врачу общего профиля: терапевту или педиатру . После клинического и минимального лабораторно-инструментального обследования врач определит причину гиперсаливации и при необходимости направит пациента к специалисту: стоматологу, оториноларингологу, гастроэнтерологу , неврологу и др.
Диагностика и обследования при повышенном слюноотделении
Спектр дополнительных диагностических мероприятий определяется предполагаемой причиной, вызвавшей избыточное отделение слюны. Практически всегда врач направит пациента на проведение клинического анализа крови с развернутой лейкоцитарной формулой для оценки общего состояния организма и, в частности, для исключения воспалительных процессов.
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Заболевания желудочно-кишечного тракта требуют исследования кала для определения локализации патологического процесса. Исследование эластазы кала позволяет выявить недостаточность поджелудочной железы.
Синонимы: Общий анализ кала. Stool analysis, Fecal analysis. Краткая характеристика исследования «Копрограмма» Кал – конечный продукт, образующийся в результате сложных биохимических процессов расщепления пищи, всасывания продуктов переваривания в желудочно-кишечном тракте и в.
Диагностика
При наличии желтой мокроты больному требуется помощь врача-терапевта или пульмонолога. При физикальном осмотре пациента обращают внимание на участие грудной клетки в дыхании, втяжение межреберных промежутков, локальные зоны болезненности при пальпации. Ценную информацию дает аускультация легких — по наличию хрипов, жесткого или амфорического дыхания ставят предварительный диагноз. В схему диагностики включаются следующие методы:
- Рентгенологические исследования. На обзорной рентгенографии ОГК в двух проекциях можно увидеть участки инфильтрации в легких, округлую тень с горизонтальным уровнем жидкости, локальное уплотнение. Для диагностики опухолей проводится КТ органов грудной клетки. Чтобы подтвердить хронический бронхит, выполняют бронхографию.
- Эндоскопия бронхиального дерева.Бронхоскопия с визуальным осмотром бронхов крупного и среднего калибра — информативный метод диагностики хронических воспалительных и фиброзных процессов, обнаружения злокачественных опухолей. При исследовании берут биоптаты подозрительных участков ткани для осмотра под микроскопом.
- Функциональные методики. При хронически протекающих болезнях бронхолегочной системы нарушается внешнее дыхание. Чтобы обнаружить патологию, назначается спирометрия, при помощи которой оценивают объем форсированного выдоха, жизненную емкость легких, другие показатели. Для экспресс-исследования показана пикфлоуметрия.
- Анализы мокроты. Цитологический метод направлен на выявление эозинофилов и нейтрофилов, специфических кристаллов и спиралей муцина в трахеобронхиальном секрете. Бакпосев с антибиотикограммой используется для определения вида бактериального возбудителя, вызвавшего заболевание.
К дополнительным методам диагностики относят гемограмму, в которой определяют лейкоцитоз с повышением СОЭ, эозинофилию, лимфопению, а также биохимический анализ крови, где определяют острофазовые показатели, соотношение белков плазмы. При хронических бронхолегочных процессах зачастую нарушается работа сердца, поэтому в план обследования включают ЭКГ и ЭхоКГ.

Горечь во рту
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Горечь во рту: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Разновидности горечи во рту
В большинстве случаев горечь во рту ощущается по утрам – сразу после пробуждения. После гигиенических мероприятий, приема пищи она может исчезнуть до следующего утра.
Иногда горький привкус возобновляется после физической работы, резких наклонов или в горизонтальном положении.Горечь может возникать после приема лекарственных средств (антибиотиков, анальгетиков, противовоспалительных, противосудорожных, гиполипидемических, антигипертензивных, снотворных препаратов) или определенных продуктов (например, кедровых и миндальных орехов), что свидетельствует об отсутствии ее связи с заболеваниями.
Иногда пациенты, особенно пожилого возраста, жалуются на горьковатый привкус любой пищи.
Возможные причины появления горечи во рту
К появлению горечи во рту могут привести нарушения гигиены полости рта и воспалительные заболевания (чаще всего десен). В этих случаях остатки пищи, скапливаясь между зубами и в карманах десен, начинают разлагаться и дают неприятный привкус, сопровождаемый гнилостным запахом.
Достаточно частая причина привкуса горечи – скопление на слизистой оболочке рта продуктов горения табачных смесей (смол).
Однако основная причина жалоб на горький привкус связана с рефлюксом (забросом) желчи в пищевод и полость рта.Обычно такой симптом не единственный, иногда он сопровождается рвотой желчью, отрыжкой, болью и ощущением вздутия в области желудка. Возможна также боль вверху живота и в правом подреберье, иногда она иррадиирует в спину и/или правую подлопаточную область. Боль не изменяется и не снижается после опорожнения кишечника, при перемене положения тела, после приема антацидов (препаратов, снимающих изжогу).
Причиной заброса желчи в пищевод чаще всего служит нарушение моторики (дискинезия) желудочно-кишечного тракта и желчных путей. Желчь необходима для эмульгирования жиров, что обусловливает ее продукцию и поступление в двенадцатиперстную кишку.
При нарушении моторики желчь из двенадцатиперстной кишки попадает обратно в желудок (дуоденогастральный рефлюкс).А в тех случаях, когда нижний пищеводный сфинктер также открыт, желчь попадает в пищевод (дуоденогастроэзофагеальный рефлюкс) и полость рта, вызывая ощущение горечи.
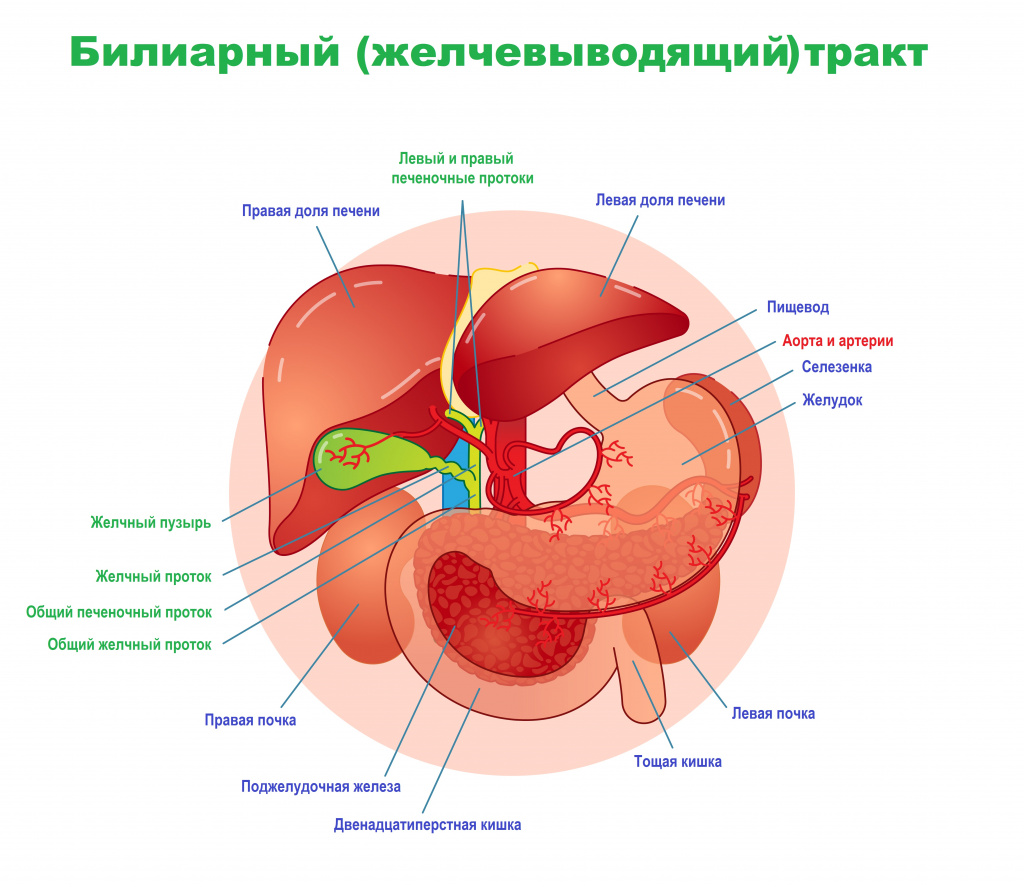
Такое встречается при язве двенадцатиперстной кишки, ожирении, сахарном диабете, низкокалорийной диете, во время беременности, а также при кормлении через назогастральный зонд (через нос проводится тонкая трубка в желудок для того, чтобы можно было доставить жидкую пищу. Это необходимо, если пациент не может принимать пищу обычным способом.).
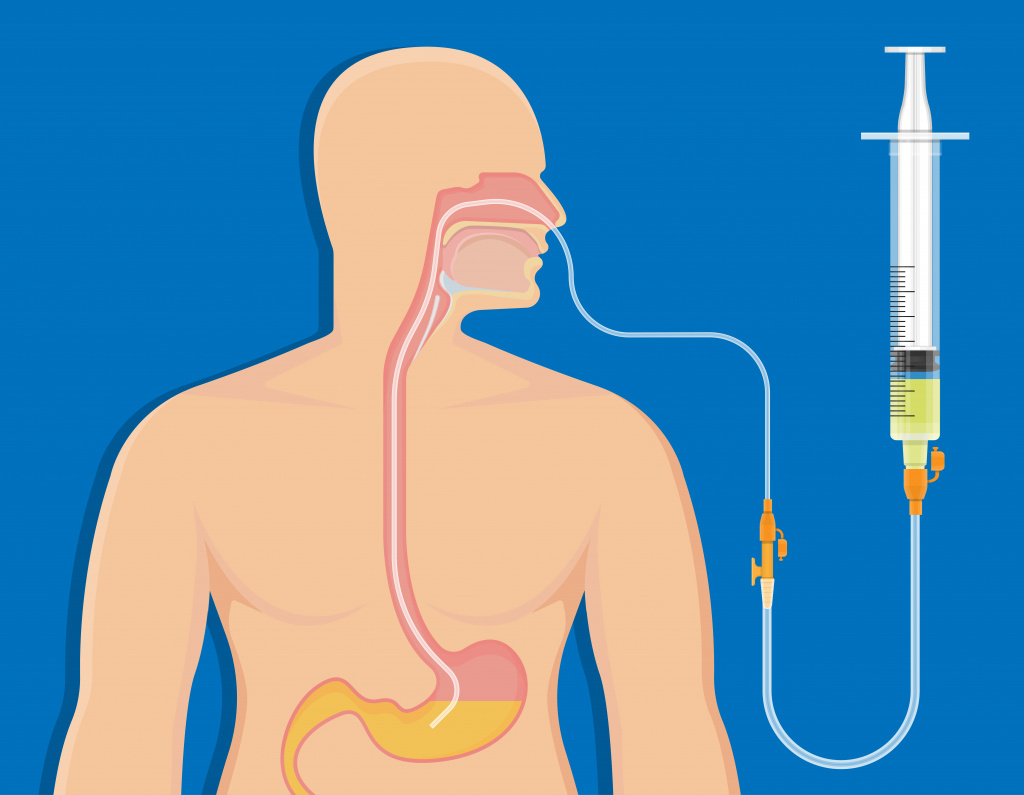
Кормление через назогастральный зонд
Заброс желчи также возникает из-за ее застоя в двенадцатиперстной кишке (дуоденостазе) после удаления желчного пузыря. Переполнение двенадцатиперстной кишки приводит к возбуждению рвотного центра и вызывает тошноту, рвоту и горький вкус во рту.
Ощущение горечи во рту вследствие нарушения моторики желчевыводящих путей сопровождает также ряд системных заболеваний, лечением которых занимается ревматолог.
Дискинезия желчных путей характерна для гормональных расстройств (в том числе и при гормонозаместительной терапии). При нарушениях работы головного мозга, в частности при поражении продолговатого мозга, дискинезия вызвана нарушением нервной и эндокринной регуляции билиарного (желчевыводящего) тракта.
К каким врачам обращаться при появлении горечи во рту
При появлении чувства горечи во рту в первую очередь необходимо провести санацию ротовой полости, посетив стоматолога.При отсутствии стоматологических проблем следует обратиться к терапевту для получения направления на необходимые исследования. После опроса пациента и получения результатов анализов крови и мочи лечение может продолжить гастроэнтеролог или эндокринолог .
Диагностика и обследования при появлении горечи во рту
Если при осмотре не выявлены проблемы стоматологического характера, а также признаки ревматологических (системных) заболеваний, врач назначает пациенту клинический и биохимический анализы крови для оценки уровня печеночных ферментов (АЛТ, АСТ), билирубина и щелочной фосфатазы, общий анализ мочи.
Синонимы: ОАК. CBC without differential. Краткая характеристика исследования Общий анализ крови Кровь состоит из жидкой части (плазмы) и клеточных, форменных элементов (эритроциты, лейкоциты, тромбоциты). Состав и концентрация клеточных элементов в крови меняются при различных физио.
Лечение
Помощь до постановки диагноза
Откашливание желтой мокроты указывает на серьезное поражение органов дыхания, поэтому нельзя откладывать визит к врачу. Чтобы облегчить симптомы, следует обеспечить беспрепятственное отхождение гноя. Для этого рекомендовано принимать специальные дренажные положения, делать массаж грудной клетки. Запрещено использовать противокашлевые препараты, которые способствуют застою патологического секрета в бронхиальном дереве.
Консервативная терапия
В большинстве случаев желтая мокрота имеет гнойный характер, поэтому больным необходима этиотропная антибактериальная терапия. Лекарства подбирают эмпирическим путем сразу же после диагностики заболевания, а после получения результатов антибиотикограммы план терапии корректируют. На фоне уничтожения патогенных бактерий гнойная мокрота перестает выделяться. Для патогенетического и симптоматического лечения используют:
- Отхаркивающие средства. Усиливают отхождение густой мокроты и разжижают ее, ускоряют санацию бронхиального дерева. Благодаря приему муколитиков и секретомоторных препаратов выздоровление происходит быстрее.
- Кортикостероиды. Проведение гормональной терапии оправдано при эозинофильном поражении легких. Препараты быстро купируют воспалительную реакцию, уменьшают явления аллергии. Глюкокортикостероиды применяются в виде аэрозолей или парентерально.
- Бронходилататоры. Выделение желтой мокроты при бронхоэктазах или ХОБЛ требует назначения бета-адреномиметиков, холинолитиков. Они вводятся с помощью небулайзеров или спейсеров, чтобы обеспечить целенаправленную доставку препарата к бронхам.
Хирургическое лечение
При бронхоэктатической болезни и других хронических патологиях, когда консервативные меры неэффективны, прибегают к лечебной бронхоскопии и санации бронхиального дерева. После промывания и удаления гноя состояния больных улучшается. При осложнении заболеваний легких плевритом проводится пункция для удаления экссудата, целенаправленного введения лекарственных препаратов.
Оперативному удалению подлежат крупные абсцессы, локализованные бронхоэктазы, участки нагноения при осложненном течении синдрома Картагенера. При своевременной диагностике рака легкого выполняется радикальная операция в сочетании с лучевой или химиотерапией. Для облегчения состояния онкологических пациентов на 3-4 стадии показаны паллиативные вмешательства.
Кислый привкус во рту
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кислый привкус во рту - причины появления, при каких заболеваниях возникает, диагностика и способы лечения. Неприятный кислый привкус во рту может существенно влиять на настроение и аппетит, изменять вкусовое восприятие блюд. Ощущение всегда появляется после употребления кислых продуктов. Однако если кислый привкус возникает регулярно вне зависимости от характера пищи, сопутствует симптомам диспепсии, следует обратиться за консультацией к врачу для выявления возможных причин. В некоторых случаях кислый привкус сочетается с неприятным запахом изо рта, что создает дискомфорт в общении. В зависимости от причин возникают различные оттенки кислого привкуса:- кислый с металлическим привкусом;
- кисло-горький;
- кисло-сладкий.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазмы от клеток, пробу берут в специальную пробирку, содержащую ингибитор гликолиза (флюорид натрия). Синони.
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat. Краткая характеристика определяемого вещества Креатинин Креатинин – низкомолекулярное азотсодержащее вещество, продукт метаболизма креа.
Синонимы: Диамид угольной кислоты; Карбамид; Мочевина в крови; Азот мочевины. Urea nitrogen; Urea; Blood Urea Nitrogen (BUN); Urea; Plasma Urea. Краткая характеристика аналита Мочевина Мочевина является основным азотсодержащим продуктом катаболизма белков и аминокислот в организме человека. .
Аланинаминотрансфераза − внутриклеточный фермент, участвующий в метаболизме аминокислот. Тест используют в диагностике поражений печени, сердечной и скелетных мышц. Синонимы: Глутамат-пируват-трансаминаза; Глутамат-пируват-трансаминаза в сыворотке; СГПТ. Alanine aminotransferase; S.
Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. Aspartateaminotransferase; Serum Glutamicoxaloacetic Transaminase; SGOT; GOT. Краткая характеристика определяемого вещества АсАТ .
Синонимы: Общий билирубин крови; Общий билирубин сыворотки. Totalbilirubin; TBIL. Краткая характеристика определяемого вещества Билирубин общий Билирубин – пигмент коричневато-желтого цвета, основное количество которого образуется в результате метаболизма гемовой части гемоглобина при дест.
- анализ крови на уровень гликированного гемоглобина (для людей, страдающих сахарным диабетом);
Синонимы: Анализ крови на гликированный гемоглобин. Glycohemoglobin; HbA1c; Hemoglobin A1c; A1c; HgbA1c; Hb1c. Краткая характеристика определяемого вещества Гликированный гемоглобин Образуется в результате медленного неферментативного присоединения глюкозы к гемоглобину А, со.
- исследование на наличие Helicobacter pylori (материал после гастроскопии,
Helicobacter pylori — это грамотрицательная жгутиковая спирально закрученная бактерия, которую обнаруживают в слизистой оболочке и криптах желудка человека. Бактерия характеризуется высокой уреазной активностью. Этот патоген приматов поражает более 60% населения индустриальных стран и ещё боль.
№ 133 Антитела к Helicobacter pylori: иммуноферментный анализМаркёр, подтверждающий инфицированность Хеликобактер пилори. Эти антитела начинают вырабатываться через 3 - 4 недели после инфицирования. Высокие титры антител к H.pylori сохраняются до и некоторое время после ликвидации микроорганизма. Особенности инфекции. Инфек.
Helicobacter pylori (H. pylori) - спиралевидная бактерия, которая обитает на слизистой оболочке желудка, прикрепляясь к ворсинкам эпителия. H. Pylori является причиной 90% язв двенадцатиперстной кишки и 80% язв желудка. Значение обследования на H. Pylori значительно возрастает из-за строго.
Синонимы: Дыхательный тест с 13С-меченной мочевиной. 13 UBT; 13C-UBT. Краткая характеристика 13С-уреазного дыхательного теста Дыхательный тест в текущей модификации предназначен для лиц старше 12 лет. 13С-уреазный дыхательный тест относится к неинвазивным безопасным методам исследования.
- суточную pH-метрию;
- ультразвуковое исследование органов брюшной полости ;
- фиброгастродуоденоскопию с биопсией;
Исследование слизистой оболочки верхнего отдела желудочно-кишечного тракта с возможностью выполнения биопсии или эндоскопического удаления небольших патологических образований.
Диагностическое исследование слизистой оболочки желудочно-кишечного тракта.
Читайте также:

